MS 2021; 12: 80-88.
Odbudowa zębów po leczeniu kanałowym. Z uwzględnieniem najnowszych wytycznych Europejskiego Towarzystwa Endodontycznego
The restoration of root filled teeth
Katarzyna Olczak
Streszczenie
Odbudowa zębów leczonych kanałowo jest niezwykle istotnym czynnikiem wpływającym na czas przetrwania zęba w jamie ustnej pacjenta. Od jakości odbudowy zależy nie tylko stan tkanek twardych zęba, lecz także kondycja tkanek okołowierzchołkowych i przyzębia brzeżnego. Ważny jest czas wykonania rekonstrukcji, a także jej rodzaj i zastosowane materiały. Niezwykle istotne są oszczędna preparacja zęba i dążenie do zachowania „ferulle effect”. W pracy przedstawiono możliwości odbudowy zębów po leczeniu kanałowym, ze szczególnym uwzględnieniem uwag i zaleceń Europejskiego Towarzystwa Endodontycznego. Najnowsze wytyczne na ten temat ukazały się w 2021 roku.
Abstract
Restoration of endodontically‑treated teeth is an extremely important factor influencing the survival time of the tooth in the patient’s mouth. The quality of this restoration is determined not only by the condition of the hard tissues of the tooth, but also by the condition of periapical tissues and the marginal periodontium. The time of the reconstruction is important, as well as its type and materials. Sparing tooth preparation and preserving the „ferrule effect” are extremely important. The paper presents the possibilities of restoring teeth after root canal treatment, with a particular emphasis on the remarks and recommendations of the European Endodontic Society. The latest guidelines on this topic have been published in 2021.
Hasła indeksowe: endodoncja, endokorona, korona, odbudowa zębów, wkład koronowo‑korzeniowy
Key words: endodontics, endocrown, crown, restoration, root canal post
Wstęp
Leczenie kanałowe zwykle jest procesem, na który składa się wiele etapów pracy. Aby ząb leczony endodontycznie mógł jak najdłużej pozostać w jamie ustnej pacjenta, ważna jest zarówno odpowiednia diagnostyka, jak i prawidłowe opracowanie i wypełnienie kanałów, a wreszcie optymalna odbudowa zęba, zgodnie z najnowszą wiedzą (1). W wielu publikacjach naukowych udowodniono, że nieszczelne wypełniania czy też nieprawidłowa rekonstrukcja twardych tkanek zęba w znacznym stopniu niweczą wcześniejsze poprawnie przeprowadzone etapy terapii endodontycznej (2‑7). Dzięki nowoczesnym technologiom i coraz lepszym materiałom można odbudować zęby, które dawniej skazane byłyby na ekstrakcję. Oczywiście należy pamiętać, że każda terapia ma swoje ograniczenia i czasami zniszczenie zrębu zęba jest na tyle duże, że jedynym rozsądnym rozwiązaniem jest ekstrakcja, a następnie rekonstrukcja protetyczna. W wielu przypadkach w takich sytuacjach najlepszym wyjściem okazuje się implantologia. Ważne, aby możliwości współczesnej stomatologii odtwórczej zostały dostosowane optymalnie do konkretnej sytuacji klinicznej i zgodnie z najnowszymi wytycznymi opartymi na dowodach naukowych (8, 9). Celem pracy jest przedstawienie możliwości odbudowy zębów po leczeniu kanałowym ze szczególnym uwzględnieniem uwag i zaleceń Europejskiego Towarzystwa Endodontycznego. Najnowsze wytyczne na ten temat ukazały się w 2021 roku (9).
Czynniki wpływające na trwałość odbudowy zębów leczonych kanałowo
Położenie zęba w jamie ustnej i warunki zwarciowe/zgryzowe
Zęby leczone kanałowo niestety wykazują większą tendencję do złamań/uszkodzeń mechanicznych w porównaniu z zębami żywymi. Częściej dochodzi w nich do złamań zarówno w obrębie korony, jak i korzenia, a także do uszkodzenia uzupełnień protetycznych. Dotyczy to przede wszystkim zębów, które są umiejscowione jako ostatnie w łuku i nie mają kontaktów stycznych. Stwierdzono, że drugie zęby trzonowe leczone endodontycznie wykazują największe prawdopodobieństwo poważnego uszkodzenia, wymagającego ekstrakcji (10). Potwierdzają to również kilkuletnie retrospektywne i prospektywne badania dotyczące czasu funkcjonowania zębów w jamie ustnej w zależności od położenia zęba w łuku oraz obecności (lub braku) kontaktów stycznych z innymi zębami (10, 11). Zęby „pozbawione sąsiadów” czy też „ostatnie” w łuku są zdecydowanie bardziej obciążone niż zęby, które mogą się „podzielić” wysiłkiem – związanym na przykład z żuciem pokarmu – z innymi zębami. Jeśli dodatkowo u pacjenta występują niekorzystne warunki zgryzowe i zwarciowe – na przykład zgryz głęboki, parafunkcje czy dysfunkcje układu stomatognatycznego – ryzyko uszkodzenia zęba po leczeniu kanałowym jest znacznie większe. Nierzadko okazuje się, że w takich sytuacjach potrzebne jest leczenie zespołowe, na przykład wdrożenie leczenia w kierunku bruksizmu czy likwidacja tak zwanych węzłów urazowych. Jeśli u pacjenta występują braki zębowe, warto rozważyć wykonanie większej odbudowy protetycznej i włączyć ząb leczony kanałowo do ogólnego planu leczenia, zamiast zajmować się pojedynczą odbudową, „zapominając” niejako o brakach pozostałych zębów (2).
Czas, jaki minął od zakończenia leczenia kanałowego
Oczywiście nie należy także niepotrzebnie, bez merytorycznego uzasadnienia, odkładać ostatecznej odbudowy zęba leczonego kanałowo, bez względu na to, czy jest to rekonstrukcja protetyczna, czy wypełnienie klasy I według Blacka. Pratt i wsp. (12) ustalili, że zęby boczne leczone kanałowo, odbudowane nie później niż w ciągu 4 miesięcy od zakończonej terapii endodontycznej, trzykrotnie rzadziej wymagają ekstrakcji niż zęby odbudowane ostatecznie po 4 miesiącach. Należy również pamiętać, że bardzo niekorzystne jest zbyt długie stosowanie w tym samym zębie materiałów, które z założenia są używane jako opatrunki lub wypełnienia czasowe. Żadne z tego rodzajów „wypełnień tymczasowych” nie zapewnia wystarczającej szczelności, narażają więc ząb na infekcję wtórną i zmniejszają jego wytrzymałość mechaniczną. Aby zatem zmniejszyć ryzyko pęknięcia czy złamania zęba, warto zadbać o szczelną odbudowę w obrębie korony zęba (13, 14).
Ilość tkanek twardych pozostawionych w zębie po leczeniu kanałowym a „ferrule effect”, czyli efekt objęcia uzupełnieniem protetycznym pozostałej, naddziąsłowej struktury zęba
Według wielu badań pozostawienie struktury naddziąsłowej i możliwość objęcia jej koroną protetyczną zapewnia odbudowywanym zębom większą wytrzymałość w porównaniu z sytuacją, kiedy takiego „ochronnego kołnierza” (tzw. „ferrule effect”) nie ma (15, 16). Oczywiście nie zawsze jest to możliwe, chociażby ze względu na zaawansowany proces próchnicowy, często spotykany w zębach leczonych kanałowo. Usunięcie tkanek zniszczonych przez próchnicę jest konieczne. Jeśli jednak istnieje taka szansa, lekarz powinien dążyć do zachowania struktur naddziąsłowych, bardzo rozważnie preparować zęby i nie ścinać struktur naddziąsłowych bez bezwzględnych wskazań. Według badań Dejak (17) dotyczących wkładów koronowo‑korzeniowych brak „ferrule effect” powoduje pięciokrotny wzrost naprężeń kontaktowych wokół części korzeniowej wkładu na styku z tkankami, i dziesięciokrotny – na powierzchni nośnej korzenia w porównaniu do naprężeń w zębie z zachowaną zębiną w części koronowej. Taka sytuacja zwiększa ryzyko powstania nieszczelności na granicy ząb – wkład, a więc predysponuje do wystąpienia mikroprzecieku, wytworzenia nowych lub niewygojenia istniejących zmian zapalnych w tkankach okołowierzchołkowych, a także do rozwoju próchnicy wtórnej. W wyniku braku „ferrule effect” może również dojść do odcementowania rekonstrukcji protetycznej od zęba. Należy przy tym zauważyć, że nawet znaczny wzrost naprężeń w zębie pozbawionym struktur naddziąsłowych, a objętym koroną najczęściej nie grozi zniszczeniem zęba i/lub odbudowy protetycznej podczas pojedynczego cyklu żucia. Ząb i powiązana z nim odbudowa „pracują” jednak każdego dnia, są poddawane różnym obciążeniom i w wyniku tych cyklicznych działań i braku „ferrule effect” może dojść do zniszczenia zarówno zęba, jak i odbudowy. Mancebo i wsp. (18) po 3‑letnim okresie obserwacji stwierdzili, że zęby sieczne odbudowane wkładami koronowo‑korzeniowymi, a pozbawione tkanek naddziąsłowych ulegały uszkodzeniu aż w 26,2% przypadków. Dla porównania w zębach z zachowanym „ferrule efect” uszkodzenia pojawiły się tylko w 6,67% przypadków, czyli ponad czterokrotnie rzadziej. Również w innych, prospektywnych badaniach in vivo, obejmujących znacznie dłuższy czas obserwacji (5‑17 lat), wykazywano pozytywny wpływ „ferrule effect” na trwałość odbudowy protetycznej oraz funkcjonowanie zęba bez uszkodzeń (15, 19, 20).
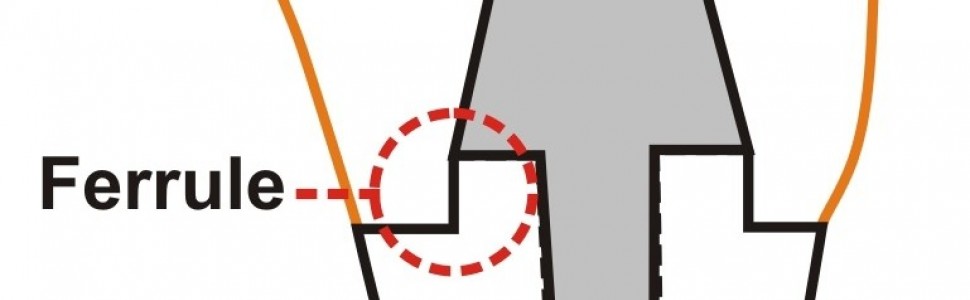
Preparacja zęba w taki sposób, aby zaistniał „ferrule effect”, jest więc naukowo udowodniona i bezsprzeczna. Pozostaje pytanie, jaka ilość tkanek twardych zęba powinno pozostać, aby został zachowany „ferrule effect”? Na podstawie badań można przyjąć, że w celu zachowania „ferrule effect” minimalna wysokość ścian zęba musi zawierać się w przedziale 1,5‑2,5 mm, a ich grubość nie powinna być mniejsza niż 2 mm (19, 21) (ryc. 1).

Ryc. 1. „Ferrule effect”. Rycina autorska.
Pęknięcia zębów
Należy pamiętać, że nie zawsze ząb da się odbudować. Szczególnie trudnym i dyskusyjnym przypadkiem jest pęknięcie zęba. Jeśli dojdzie do takiej sytuacji, należy dokładnie przedyskutować z pacjentem opcje leczenia i poinformować go o rokowaniu i możliwych powikłaniach. W przypadku decyzji o zachowaniu zęba należy zastosować odbudowę z pokryciem guzków. Stan zęba powinien być regularnie monitorowany w badaniu klinicznym i radiologicznym. Należy wnikliwie obserwować stan kości i przyczepu łącznotkankowego wokół zęba, aby zachować możliwość wykonania implantu, gdyby w przyszłości zaszła taka potrzeba (22). W badaniach oceniających możliwość przetrwania w jamie ustnej zębów z pęknięciami stwierdzono 48‑miesięczny wskaźnik przeżycia na poziomie 89,6% oraz 60‑miesięczny wskaźnik przeżycia wynoszący 84%. Najwięcej pęknięć odnotowano w zębach trzonowych żuchwy (8, 22).
Rodzaj odbudowy i materiały stosowane w odbudowie zębów po leczeniu kanałowym
Po zakończeniu leczenia kanałowego może powstać dylemat, jaki typ odbudowy zastosować: rekonstrukcję pośrednią czy bezpośrednią, korony metalowo‑porcelanowe pełnoceramiczne, wkłady z włókna szklanego czy metalowe. Aby ułatwić podjęcie decyzji co do odbudowy zęba po leczeniu kanałowym oraz usystematyzować wiedzę, w 2003 r. Naumann (23) opublikował przejrzyste wytyczne dotyczące rekonstrukcji zębów (tab. I). W klinicznych badaniach krótkoterminowych stwierdzono porównywalną trwałość zębów leczonych endodontycznie i odbudowanych wypełnieniami bezpośrednimi (83,5‑86% w zależności od rodzaju materiału) i zębów z rekonstrukcjami pośrednimi (91,7%). Jednak przy dłuższym okresie obserwacji szacunkowe tak zwane wskaźniki przeżycia sugerują istotnie lepszą trwałość zębów w przypadku zastosowania koron, a więc rekonstrukcji pośrednich (8).
Pratt i wsp. (12) na podstawie 8‑letniego okresu obserwacji 882 zębów bocznych (zarówno zęby przedtrzonowe, jak i trzonowe) ustalili, że te, które zostały odbudowane z użyciem korony protetycznej, dłużej służą pacjentom (wskaźnik/stopień przetrwania – 71%) niż zęby, w których zastosowano odbudowy bezpośrednie (wskaźnik/stopień przetrwania – 58%). Najwyższy wskaźnik niepowodzeń zanotowano w grupie zębów, które nie były odbudowane ostatecznie po leczeniu kanałowym. Do końca badania dotrwało 88,1% zębów (777 zęby), podczas gdy 11,9% (105 zębów) zostało usuniętych, w tym tylko osiem zębów z powodów endodontycznych. Na podstawie innych, retrospektywnych badań i aż 10‑letniego okresu obserwacji (24) wykazano, że zęby, w których do odbudowy zastosowano korony protetyczne, charakteryzują się dużo większą trwałością (91,3%) w porównaniu z zębami, w przypadku których nie zastosowano koron (76%). Analizie poddano zarówno zęby przednie, jak i boczne. Do badania zakwalifikowano łącznie aż 420 zębów u 330 pacjentów. Interesujące jest, iż zęby kobiet miały tak zwany 10‑letni wskaźnik przeżycia na poziomie 85,3%, podczas gdy u mężczyzn był on niższy i wynosił 75,4%. Na sukces leczenia miał także wpływ wiek pacjentów. U młodszych osób trwałość odbudowanych zębów po leczeniu kanałowym była większa niż u osób starszych. Warto również zauważyć, że spośród wszystkich usuniętych zębów (w ciągu 10 lat obserwacji) tylko 7% ekstrakcji dokonano z przyczyn endodontycznych. W ponad połowie przypadków powodem usunięcia zębów były złamania korzeni (36%) oraz próchnica (22%). Do końca 10‑letniego okresu badania dotrwało 81,5% zębów. Sorensen i Martinoff (25) na podstawie retrospektywnego badania (25 lat obserwacji) stwierdzili, że szansę utrzymania zębów leczonych kanałowo znacznie zwiększa zastosowanie odbudowy pokrywającej guzki zębowe. Do powyższego eksperymentu zakwalifikowano aż 1273 zęby.
Warto również pamiętać, że w przypadku odbudowy zębów leczonych kanałowo alternatywą dla korony jest endokorona. Ten rodzaj rekonstrukcji zaleca się przede wszystkim dla zębów trzonowych. Odbudowane z zastosowaniem endokoron zęby prezentowały podobny wskaźnik przetrwania (około 90%), jak zęby trzonowe pokryte pełnymi koronami. Powyższe wyniki dotyczą obserwacji długoletnich (7‑12 lat) (26). Dla zębów przedtrzonowych zaobserwowano gorsze rokowanie w przypadku odbudów typu endokorona (wskaźnik przetrwania – 68,8%) w porównaniu z koronami (wskaźnik przetrwania – 97%). Przyczyny tego zjawiska upatruje się w stosunkowo małej powierzchni dostępnej do połączenia adhezyjnego, a koniecznej do umocowania uzupełnienia protetycznego (endokorony). Następstwem może być odcementowanie endokorony (27). W przypadku zębów trzonowych nie zaobserwowano statystycznie istotnych różnic w trwałości między rekonstrukcjami typu korona (wskaźnik przetrwania – 94,6%) i endokorona (wskaźnik przetrwania – 87,1%). W cytowanej pracy zastosowano odbudowy wykonane techniką CAD/CAM (28).
Obecnie lekarz dentysta ma do dyspozycji szeroki wachlarz materiałów stosowanych zarówno w przypadku rekonstrukcji pośrednich, jak i bezpośrednich. Istnieje również wiele badań porównujących materiały między sobą. Są to głównie badania in vitro, przeprowadzone na zębach usuniętych lub nawet bez nich, dotyczą bowiem takich właściwości materiałów, w których udział zębów jest wykluczony. Z perspektywy lekarza praktyka duże znaczenie mają badania kliniczne oceniające jakość odbudów na przestrzeni dłuższego czasu. Sailer i wsp. (29) wykazali, że złamanie zęba filarowego występuje statystycznie istotnie częściej w przypadku zastosowania koron metalowo‑ceramicznych (5‑letni wskaźnik powikłań – 1,2%; 95% CI 0,7‑2%) w porównaniu z koronami pełnoceramicznymi. Częstym powikłaniem dotyczącym obu grup koron (pełnoceramicznych i metalowo‑ceramicznych) było natomiast zjawisko „odpryskiwania” fragmentów porcelany. Ci sami autorzy stwierdzili, że korony ceramiczne mogą być polecane jako alternatywa dla koron metalowo‑porcelanowych na bazie złota zarówno dla zębów przednich, jak i bocznych.
W przypadku badań porównujących między innymi korony pełnoceramiczne trzeba pamiętać, że stosuje się tu wiele różnych materiałów, należy więc zwrócić uwagę, jakich dokładnie koron lub materiałów na korony dotyczą badania. Na podstawie przeglądu piśmiennictwa ustalono, że korony pełnoceramiczne wykonane z leucytu, ceramiki szklanej wzmocnionej dwukrzemianem litu lub ceramiki tlenkowej na bazie tlenku glinu prezentują lepsze parametry wpływające na trwałość uzupełnienia niż korony z ceramiki szklanej i monolityczne korony z tlenku cyrkonu.
Autorzy powyższego badania stwierdzili między innymi, że w zębach odbudowanych z zastosowaniem koron na bazie tlenku cyrkonu znacznie rzadziej dochodzi do powstania próchnicy wtórnej niż w zębach zaopatrzonych w korony ceramiczne infiltrowane szkłem (29). Są również prace, w których stwierdzono, że w przypadku zębów bocznych ze ścianami zachowanymi w co najmniej 50% z powodzeniem można zastosować korony częściowe pełnoceramiczne jako doskonałą alternatywę dla klasycznych koron całkowitych. W 3‑letnim okresie obserwacji wskaźnik przetrwania dla zębów przedtrzonowych z tego typu koronami częściowymi wynosił 93,3%, a dla zębów trzonowych dochodził nawet do 100% (8).
Bardzo ważny rodzaj odbudowy protetycznej, ściśle związany z leczeniem kanałowym to wkłady koronowo‑korzeniowe (kk). Wpływ wkładów kk na wytrzymałość i trwałość zębów leczonych endodontycznie był przedmiotem wielu naukowych dyskusji. Badania długoterminowe (17‑letnie) nie wykazały różnic w trwałości odbudów bezpośrednich i pośrednich między zębami, w których zacementowano wkłady, a zębami bez wkładów (20). Obecnie zdecydowana większość badaczy stoi na stanowisku, że wkłady koronowo‑korzeniowe nie wzmacniają zęba i nie należy rozważać tego rodzaju odbudowy jako potencjalnego czynnika zastępującego zębinę korzeniową. Co więcej, należy dążyć do wykonywania wkładów pasywnych, tak aby w jak najmniejszym stopniu usuwać zachowane tkanki zęba – to one bowiem w głównej mierze decydują o jego trwałości.
Autorzy badań podkreślają, że ważne są zarówno tkanki zachowane w celu zapewnienia „ferrule effect”, jak i zębina korzeniowa. Preparacja pod wkład powinna się odbywać z dużą ostrożnością i szacunkiem dla tkanek zęba, a więc ilość usuniętej zębiny korzeniowej musi być dokładnie przemyślana i tak mała, jak to możliwe do prawidłowego osadzenia uzupełnienia protetycznego (20, 30). Według zaleceń Żarowa i wsp. (31) w przypadku zębów przednich i przedtrzonowych preferowane są wkłady z włókna szklanego. Jeśli wkłady cementuje się techniką adhezyjną, należy przestrzegać wszystkich etapów protokołu cementowania. Czysta i odpowiednio przygotowana powierzchnia zębiny ma większy wpływ na powodzenie leczenia niż wybór materiału, z którego jest wykonany wkład. Konieczność respektowania wszystkich zasad protokołu cementowania adhezyjnego dotyczy również innych prac wymagających tego typu zespolenia z tkankami zęba (31). Przez wiele lat stosowano przede wszystkim wkłady ze stopów kobaltu, chromu i złota. Według niektórych badań skuteczność takiej odbudowy zęba, przy 10‑letnim okresie obserwacji, zawiera się w granicach 84‑94% (16, 19). Jednak preparacja pod wkłady z wyżej wymienionych stopów w wielu przypadkach nie jest oszczędna w stosunku do tkanek zęba. Po wynalezieniu wkładów z włókna szklanego znalazły one wielu zwolenników tak wśród naukowców, jak i lekarzy praktyków. Powstało też wiele prac badawczych oceniających wkłady in vivo oraz in vitro, a ich wyniki bywają sprzeczne. Na podstawie badania klinicznego lepsze wyniki stwierdzono dla zębów odbudowanych przy pomocy wkładów z włókien szklanych (fiber reinforced composite – FRC) (n = 50) niż wkładów metalowych (n = 50). Z punktu widzenia mechaniki istotne jest, że zastosowano tu metalowe wkłady śrubowe (33). Oceny badania i analizy ostatecznych wyników dokonywano średnio po 61,37 miesiąca i nie wcześniej niż po 5 latach od zacementowania wkładu. Ustalono, że wskaźnik przetrwania dla zębów odbudowanych z użyciem wkładów FRC jest statystycznie wyższy niż z zastosowaniem wkładów metalowych (odpowiednio: 71,8% i 50%). Po zastosowaniu wkładów metalowych śrubowych częściej obserwowano złamania korzeni niż w przypadku wkładów z włókien szklanych (33). Również metaanaliza z 2019 r. wykazała przewagę wkładów z włókien szklanych nad wkładami z metalu pod względem wskaźnika przetrwania odbudowanego zęba (34). Nie wykazano natomiast różnic między tymi dwoma rodzajami wkładów w przypadku rozpatrywania złamań korzeni i odcementowania rekonstrukcji protetycznej. W prospektywnych badaniach klinicznych innych autorów nie stwierdzono z kolei większej trwałości zębów, w których zastosowano rekonstrukcję z użyciem wkładów szklanych w porównaniu z tymi, w których wykonano wkłady metalowe (19, 35, 36).
Bardzo ciekawe spostrzeżenia na temat rekonstrukcji zębów po leczeniu kanałowym przedstawiły w swojej pracy Konarska‑Matysiak i Dejak (37), które dokonały porównania (na podstawie przeglądu piśmiennictwa) endokoron i wkładów koronowo‑korzeniowych z włókna szklanego. Na podstawie wyżej wymienionego artykułu można wysnuć między innymi następujące wnioski:
1. Endokorony wymagają mniej radyklanego, a więc bardziej oszczędnego opracowania tkanek w porównaniu z preparacją pod wkład i koronę. Jeżeli warunki na to pozwalają należy odbudować ząb z użyciem endokorony, a nie od razu wkładu i korony (jeśli są rozważane tylko te dwie opcje).
2. Żadna odbudowa nie jest gwarantem zachowania zęba i nie chroni go w 100% przed złamaniem korzenia.
3. Trwałość obydwu uzupełnień (endokoron i wkładów z włókna szklanego) jest podobna.
4. Zęby odbudowane z zastosowaniem uzupełnień pośrednich mają podobną odporność na złamanie jak zęby odbudowane z użyciem wkładów koronowo‑korzeniowych FRC.
5. Zęby odbudowane przy pomocy endokoron częściej wykazują gorszą szczelność brzeżną niż te odbudowane przy pomocy wkładów koronowo‑korzeniowych FRC.
6. Zęby odbudowane z użyciem endokoron ceramicznych wykazują większą odporność na złamania, większą szczelność i trwałość niż te, które odbudowano z zastosowaniem endokoron kompozytowych.
Ciekawe wnioski na temat odbudowy zębów przedtrzonowych po leczeniu endodontycznym przedstawili również Mannocci i wsp. (38). Na podstawie badań randomizowanych autorzy wykazali podobny odsetek niepowodzeń (łącznie 4%) w przypadku zębów, w których zastosowano wkłady z włókna węglowego i bezpośrednią odbudowę kompozytową (grupa pierwsza: n = 60), w porównaniu z zębami przedtrzonowymi (grupa druga: n = 57), w których wykonano wkłady koronowo‑korzeniowe (z włókna węglowego), a następnie pełne korony metalowo‑ceramiczne. Pod pojęciem „niepowodzenie” w wyżej wymienionym badaniu były rozpatrywane następujące aspekty: złamanie korzenia, złamanie wkładu, odcementowanie pracy protetycznej, widoczne nieszczelności w badaniu klinicznym i/lub radiologicznym, obecność próchnicy wtórnej w badaniu klinicznym i/lub radiologicznym. Warto zauważyć, że w cytowanej pracy w pierwszym roku obserwacji nie zanotowano żadnych „niepowodzeń”. Dopiero w drugim roku eksperymentu stwierdzono nieszczelności oraz odcementowanie wkładu – obserwowano je w bardzo małym odsetku i zbliżonym w obu grupach: grupa pierwsza – jeden przypadek odcementowania wkładu i dwa przypadki widocznych nieszczelności brzeżnych, grupa druga – dwa przypadki odcementowania wkładu i jeden przypadek widocznych nieszczelności brzeżnych. W trzecim roku obserwacji zauważono tylko jeden przypadek nieszczelności brzeżnych w grupie pierwszej.
Podsumowanie
1. Odbudowa zębów leczonych endodontycznie może nastręczać wiele problemów na etapie podejmowania decyzji, a także samego wykonywania prac. Kluczowym aspektem jest tutaj oszczędna preparacja zęba, tak aby pozostawić jak najwięcej tkanek własnych pacjenta. Należy dążyć do zachowania „ferrule effect” zarówno w przednim, jak i bocznym odcinku uzębienia, gdyż w każdym przypadku wpływa to pozytywnie na trwałość odbudowy i zęba.
2. Po zakończeniu leczenia kanałowego należy odbudowywać zęby tak szybko, jak to możliwe, respektując oczywiście wszystkie wskazania i przeciwwskazania medyczne. Długotrwałe stosowanie wypełnień/opatrunków czasowych pogarsza rokowanie.
3. Obecnie nie ma klinicznych dowodów na to, że materiał, z którego są wykonane wkłady koronowo‑korzeniowe (zarówno stopy metali, jak i włókno szklane), wpływa na trwałość zębów leczonych kanałowo i je wzmacnia, gdyż o czasie przetrwania zęba w jamie ustnej decyduje nie wkład, a ilość pozostawionych tkanek zęba.
4. W przypadku braku co najmniej jednej ściany stycznej w zębach trzonowych lub przedtrzonowych należy zastosować uzupełnienia pokrywające guzki zębowe.
W miarę możliwości należy jednak oszczędnie preparować ząb. Endokorony mogą być uważane za alternatywę dla bardziej rozległych uzupełnień protetycznych (szczególnie w przypadku zębów trzonowych), pozwalającą na lepsze zachowanie resztkowej struktury zęba.
5. Mimo dostępności wielu nowoczesnych technik i materiałów nie każdy ząb można odbudować.
6. Niektóre rekonstrukcje mają tak bardzo niepewne rokowania, że należy je szczególnie wnikliwie obserwować, aby nie doszło do większych destrukcji kości i żeby w przyszłości mógł być ewentualnie wykonany implant.
The restoration of root filled teeth
Katarzyna Olczak
Streszczenie
Odbudowa zębów leczonych kanałowo jest niezwykle istotnym czynnikiem wpływającym na czas przetrwania zęba w jamie ustnej pacjenta. Od jakości odbudowy zależy nie tylko stan tkanek twardych zęba, lecz także kondycja tkanek okołowierzchołkowych i przyzębia brzeżnego. Ważny jest czas wykonania rekonstrukcji, a także jej rodzaj i zastosowane materiały. Niezwykle istotne są oszczędna preparacja zęba i dążenie do zachowania „ferulle effect”. W pracy przedstawiono możliwości odbudowy zębów po leczeniu kanałowym, ze szczególnym uwzględnieniem uwag i zaleceń Europejskiego Towarzystwa Endodontycznego. Najnowsze wytyczne na ten temat ukazały się w 2021 roku.
Abstract
Restoration of endodontically‑treated teeth is an extremely important factor influencing the survival time of the tooth in the patient’s mouth. The quality of this restoration is determined not only by the condition of the hard tissues of the tooth, but also by the condition of periapical tissues and the marginal periodontium. The time of the reconstruction is important, as well as its type and materials. Sparing tooth preparation and preserving the „ferrule effect” are extremely important. The paper presents the possibilities of restoring teeth after root canal treatment, with a particular emphasis on the remarks and recommendations of the European Endodontic Society. The latest guidelines on this topic have been published in 2021.
Hasła indeksowe: endodoncja, endokorona, korona, odbudowa zębów, wkład koronowo‑korzeniowy
Key words: endodontics, endocrown, crown, restoration, root canal post
Wstęp
Leczenie kanałowe zwykle jest procesem, na który składa się wiele etapów pracy. Aby ząb leczony endodontycznie mógł jak najdłużej pozostać w jamie ustnej pacjenta, ważna jest zarówno odpowiednia diagnostyka, jak i prawidłowe opracowanie i wypełnienie kanałów, a wreszcie optymalna odbudowa zęba, zgodnie z najnowszą wiedzą (1). W wielu publikacjach naukowych udowodniono, że nieszczelne wypełniania czy też nieprawidłowa rekonstrukcja twardych tkanek zęba w znacznym stopniu niweczą wcześniejsze poprawnie przeprowadzone etapy terapii endodontycznej (2‑7). Dzięki nowoczesnym technologiom i coraz lepszym materiałom można odbudować zęby, które dawniej skazane byłyby na ekstrakcję. Oczywiście należy pamiętać, że każda terapia ma swoje ograniczenia i czasami zniszczenie zrębu zęba jest na tyle duże, że jedynym rozsądnym rozwiązaniem jest ekstrakcja, a następnie rekonstrukcja protetyczna. W wielu przypadkach w takich sytuacjach najlepszym wyjściem okazuje się implantologia. Ważne, aby możliwości współczesnej stomatologii odtwórczej zostały dostosowane optymalnie do konkretnej sytuacji klinicznej i zgodnie z najnowszymi wytycznymi opartymi na dowodach naukowych (8, 9). Celem pracy jest przedstawienie możliwości odbudowy zębów po leczeniu kanałowym ze szczególnym uwzględnieniem uwag i zaleceń Europejskiego Towarzystwa Endodontycznego. Najnowsze wytyczne na ten temat ukazały się w 2021 roku (9).
Czynniki wpływające na trwałość odbudowy zębów leczonych kanałowo
Położenie zęba w jamie ustnej i warunki zwarciowe/zgryzowe
Zęby leczone kanałowo niestety wykazują większą tendencję do złamań/uszkodzeń mechanicznych w porównaniu z zębami żywymi. Częściej dochodzi w nich do złamań zarówno w obrębie korony, jak i korzenia, a także do uszkodzenia uzupełnień protetycznych. Dotyczy to przede wszystkim zębów, które są umiejscowione jako ostatnie w łuku i nie mają kontaktów stycznych. Stwierdzono, że drugie zęby trzonowe leczone endodontycznie wykazują największe prawdopodobieństwo poważnego uszkodzenia, wymagającego ekstrakcji (10). Potwierdzają to również kilkuletnie retrospektywne i prospektywne badania dotyczące czasu funkcjonowania zębów w jamie ustnej w zależności od położenia zęba w łuku oraz obecności (lub braku) kontaktów stycznych z innymi zębami (10, 11). Zęby „pozbawione sąsiadów” czy też „ostatnie” w łuku są zdecydowanie bardziej obciążone niż zęby, które mogą się „podzielić” wysiłkiem – związanym na przykład z żuciem pokarmu – z innymi zębami. Jeśli dodatkowo u pacjenta występują niekorzystne warunki zgryzowe i zwarciowe – na przykład zgryz głęboki, parafunkcje czy dysfunkcje układu stomatognatycznego – ryzyko uszkodzenia zęba po leczeniu kanałowym jest znacznie większe. Nierzadko okazuje się, że w takich sytuacjach potrzebne jest leczenie zespołowe, na przykład wdrożenie leczenia w kierunku bruksizmu czy likwidacja tak zwanych węzłów urazowych. Jeśli u pacjenta występują braki zębowe, warto rozważyć wykonanie większej odbudowy protetycznej i włączyć ząb leczony kanałowo do ogólnego planu leczenia, zamiast zajmować się pojedynczą odbudową, „zapominając” niejako o brakach pozostałych zębów (2).
Czas, jaki minął od zakończenia leczenia kanałowego
Oczywiście nie należy także niepotrzebnie, bez merytorycznego uzasadnienia, odkładać ostatecznej odbudowy zęba leczonego kanałowo, bez względu na to, czy jest to rekonstrukcja protetyczna, czy wypełnienie klasy I według Blacka. Pratt i wsp. (12) ustalili, że zęby boczne leczone kanałowo, odbudowane nie później niż w ciągu 4 miesięcy od zakończonej terapii endodontycznej, trzykrotnie rzadziej wymagają ekstrakcji niż zęby odbudowane ostatecznie po 4 miesiącach. Należy również pamiętać, że bardzo niekorzystne jest zbyt długie stosowanie w tym samym zębie materiałów, które z założenia są używane jako opatrunki lub wypełnienia czasowe. Żadne z tego rodzajów „wypełnień tymczasowych” nie zapewnia wystarczającej szczelności, narażają więc ząb na infekcję wtórną i zmniejszają jego wytrzymałość mechaniczną. Aby zatem zmniejszyć ryzyko pęknięcia czy złamania zęba, warto zadbać o szczelną odbudowę w obrębie korony zęba (13, 14).
Ilość tkanek twardych pozostawionych w zębie po leczeniu kanałowym a „ferrule effect”, czyli efekt objęcia uzupełnieniem protetycznym pozostałej, naddziąsłowej struktury zęba
Według wielu badań pozostawienie struktury naddziąsłowej i możliwość objęcia jej koroną protetyczną zapewnia odbudowywanym zębom większą wytrzymałość w porównaniu z sytuacją, kiedy takiego „ochronnego kołnierza” (tzw. „ferrule effect”) nie ma (15, 16). Oczywiście nie zawsze jest to możliwe, chociażby ze względu na zaawansowany proces próchnicowy, często spotykany w zębach leczonych kanałowo. Usunięcie tkanek zniszczonych przez próchnicę jest konieczne. Jeśli jednak istnieje taka szansa, lekarz powinien dążyć do zachowania struktur naddziąsłowych, bardzo rozważnie preparować zęby i nie ścinać struktur naddziąsłowych bez bezwzględnych wskazań. Według badań Dejak (17) dotyczących wkładów koronowo‑korzeniowych brak „ferrule effect” powoduje pięciokrotny wzrost naprężeń kontaktowych wokół części korzeniowej wkładu na styku z tkankami, i dziesięciokrotny – na powierzchni nośnej korzenia w porównaniu do naprężeń w zębie z zachowaną zębiną w części koronowej. Taka sytuacja zwiększa ryzyko powstania nieszczelności na granicy ząb – wkład, a więc predysponuje do wystąpienia mikroprzecieku, wytworzenia nowych lub niewygojenia istniejących zmian zapalnych w tkankach okołowierzchołkowych, a także do rozwoju próchnicy wtórnej. W wyniku braku „ferrule effect” może również dojść do odcementowania rekonstrukcji protetycznej od zęba. Należy przy tym zauważyć, że nawet znaczny wzrost naprężeń w zębie pozbawionym struktur naddziąsłowych, a objętym koroną najczęściej nie grozi zniszczeniem zęba i/lub odbudowy protetycznej podczas pojedynczego cyklu żucia. Ząb i powiązana z nim odbudowa „pracują” jednak każdego dnia, są poddawane różnym obciążeniom i w wyniku tych cyklicznych działań i braku „ferrule effect” może dojść do zniszczenia zarówno zęba, jak i odbudowy. Mancebo i wsp. (18) po 3‑letnim okresie obserwacji stwierdzili, że zęby sieczne odbudowane wkładami koronowo‑korzeniowymi, a pozbawione tkanek naddziąsłowych ulegały uszkodzeniu aż w 26,2% przypadków. Dla porównania w zębach z zachowanym „ferrule efect” uszkodzenia pojawiły się tylko w 6,67% przypadków, czyli ponad czterokrotnie rzadziej. Również w innych, prospektywnych badaniach in vivo, obejmujących znacznie dłuższy czas obserwacji (5‑17 lat), wykazywano pozytywny wpływ „ferrule effect” na trwałość odbudowy protetycznej oraz funkcjonowanie zęba bez uszkodzeń (15, 19, 20).
Preparacja zęba w taki sposób, aby zaistniał „ferrule effect”, jest więc naukowo udowodniona i bezsprzeczna. Pozostaje pytanie, jaka ilość tkanek twardych zęba powinno pozostać, aby został zachowany „ferrule effect”? Na podstawie badań można przyjąć, że w celu zachowania „ferrule effect” minimalna wysokość ścian zęba musi zawierać się w przedziale 1,5‑2,5 mm, a ich grubość nie powinna być mniejsza niż 2 mm (19, 21) (ryc. 1).
Ryc. 1. „Ferrule effect”. Rycina autorska.
Pęknięcia zębów
Należy pamiętać, że nie zawsze ząb da się odbudować. Szczególnie trudnym i dyskusyjnym przypadkiem jest pęknięcie zęba. Jeśli dojdzie do takiej sytuacji, należy dokładnie przedyskutować z pacjentem opcje leczenia i poinformować go o rokowaniu i możliwych powikłaniach. W przypadku decyzji o zachowaniu zęba należy zastosować odbudowę z pokryciem guzków. Stan zęba powinien być regularnie monitorowany w badaniu klinicznym i radiologicznym. Należy wnikliwie obserwować stan kości i przyczepu łącznotkankowego wokół zęba, aby zachować możliwość wykonania implantu, gdyby w przyszłości zaszła taka potrzeba (22). W badaniach oceniających możliwość przetrwania w jamie ustnej zębów z pęknięciami stwierdzono 48‑miesięczny wskaźnik przeżycia na poziomie 89,6% oraz 60‑miesięczny wskaźnik przeżycia wynoszący 84%. Najwięcej pęknięć odnotowano w zębach trzonowych żuchwy (8, 22).
Rodzaj odbudowy i materiały stosowane w odbudowie zębów po leczeniu kanałowym
Po zakończeniu leczenia kanałowego może powstać dylemat, jaki typ odbudowy zastosować: rekonstrukcję pośrednią czy bezpośrednią, korony metalowo‑porcelanowe pełnoceramiczne, wkłady z włókna szklanego czy metalowe. Aby ułatwić podjęcie decyzji co do odbudowy zęba po leczeniu kanałowym oraz usystematyzować wiedzę, w 2003 r. Naumann (23) opublikował przejrzyste wytyczne dotyczące rekonstrukcji zębów (tab. I). W klinicznych badaniach krótkoterminowych stwierdzono porównywalną trwałość zębów leczonych endodontycznie i odbudowanych wypełnieniami bezpośrednimi (83,5‑86% w zależności od rodzaju materiału) i zębów z rekonstrukcjami pośrednimi (91,7%). Jednak przy dłuższym okresie obserwacji szacunkowe tak zwane wskaźniki przeżycia sugerują istotnie lepszą trwałość zębów w przypadku zastosowania koron, a więc rekonstrukcji pośrednich (8).
Pratt i wsp. (12) na podstawie 8‑letniego okresu obserwacji 882 zębów bocznych (zarówno zęby przedtrzonowe, jak i trzonowe) ustalili, że te, które zostały odbudowane z użyciem korony protetycznej, dłużej służą pacjentom (wskaźnik/stopień przetrwania – 71%) niż zęby, w których zastosowano odbudowy bezpośrednie (wskaźnik/stopień przetrwania – 58%). Najwyższy wskaźnik niepowodzeń zanotowano w grupie zębów, które nie były odbudowane ostatecznie po leczeniu kanałowym. Do końca badania dotrwało 88,1% zębów (777 zęby), podczas gdy 11,9% (105 zębów) zostało usuniętych, w tym tylko osiem zębów z powodów endodontycznych. Na podstawie innych, retrospektywnych badań i aż 10‑letniego okresu obserwacji (24) wykazano, że zęby, w których do odbudowy zastosowano korony protetyczne, charakteryzują się dużo większą trwałością (91,3%) w porównaniu z zębami, w przypadku których nie zastosowano koron (76%). Analizie poddano zarówno zęby przednie, jak i boczne. Do badania zakwalifikowano łącznie aż 420 zębów u 330 pacjentów. Interesujące jest, iż zęby kobiet miały tak zwany 10‑letni wskaźnik przeżycia na poziomie 85,3%, podczas gdy u mężczyzn był on niższy i wynosił 75,4%. Na sukces leczenia miał także wpływ wiek pacjentów. U młodszych osób trwałość odbudowanych zębów po leczeniu kanałowym była większa niż u osób starszych. Warto również zauważyć, że spośród wszystkich usuniętych zębów (w ciągu 10 lat obserwacji) tylko 7% ekstrakcji dokonano z przyczyn endodontycznych. W ponad połowie przypadków powodem usunięcia zębów były złamania korzeni (36%) oraz próchnica (22%). Do końca 10‑letniego okresu badania dotrwało 81,5% zębów. Sorensen i Martinoff (25) na podstawie retrospektywnego badania (25 lat obserwacji) stwierdzili, że szansę utrzymania zębów leczonych kanałowo znacznie zwiększa zastosowanie odbudowy pokrywającej guzki zębowe. Do powyższego eksperymentu zakwalifikowano aż 1273 zęby.
Warto również pamiętać, że w przypadku odbudowy zębów leczonych kanałowo alternatywą dla korony jest endokorona. Ten rodzaj rekonstrukcji zaleca się przede wszystkim dla zębów trzonowych. Odbudowane z zastosowaniem endokoron zęby prezentowały podobny wskaźnik przetrwania (około 90%), jak zęby trzonowe pokryte pełnymi koronami. Powyższe wyniki dotyczą obserwacji długoletnich (7‑12 lat) (26). Dla zębów przedtrzonowych zaobserwowano gorsze rokowanie w przypadku odbudów typu endokorona (wskaźnik przetrwania – 68,8%) w porównaniu z koronami (wskaźnik przetrwania – 97%). Przyczyny tego zjawiska upatruje się w stosunkowo małej powierzchni dostępnej do połączenia adhezyjnego, a koniecznej do umocowania uzupełnienia protetycznego (endokorony). Następstwem może być odcementowanie endokorony (27). W przypadku zębów trzonowych nie zaobserwowano statystycznie istotnych różnic w trwałości między rekonstrukcjami typu korona (wskaźnik przetrwania – 94,6%) i endokorona (wskaźnik przetrwania – 87,1%). W cytowanej pracy zastosowano odbudowy wykonane techniką CAD/CAM (28).
Obecnie lekarz dentysta ma do dyspozycji szeroki wachlarz materiałów stosowanych zarówno w przypadku rekonstrukcji pośrednich, jak i bezpośrednich. Istnieje również wiele badań porównujących materiały między sobą. Są to głównie badania in vitro, przeprowadzone na zębach usuniętych lub nawet bez nich, dotyczą bowiem takich właściwości materiałów, w których udział zębów jest wykluczony. Z perspektywy lekarza praktyka duże znaczenie mają badania kliniczne oceniające jakość odbudów na przestrzeni dłuższego czasu. Sailer i wsp. (29) wykazali, że złamanie zęba filarowego występuje statystycznie istotnie częściej w przypadku zastosowania koron metalowo‑ceramicznych (5‑letni wskaźnik powikłań – 1,2%; 95% CI 0,7‑2%) w porównaniu z koronami pełnoceramicznymi. Częstym powikłaniem dotyczącym obu grup koron (pełnoceramicznych i metalowo‑ceramicznych) było natomiast zjawisko „odpryskiwania” fragmentów porcelany. Ci sami autorzy stwierdzili, że korony ceramiczne mogą być polecane jako alternatywa dla koron metalowo‑porcelanowych na bazie złota zarówno dla zębów przednich, jak i bocznych.
W przypadku badań porównujących między innymi korony pełnoceramiczne trzeba pamiętać, że stosuje się tu wiele różnych materiałów, należy więc zwrócić uwagę, jakich dokładnie koron lub materiałów na korony dotyczą badania. Na podstawie przeglądu piśmiennictwa ustalono, że korony pełnoceramiczne wykonane z leucytu, ceramiki szklanej wzmocnionej dwukrzemianem litu lub ceramiki tlenkowej na bazie tlenku glinu prezentują lepsze parametry wpływające na trwałość uzupełnienia niż korony z ceramiki szklanej i monolityczne korony z tlenku cyrkonu.
Autorzy powyższego badania stwierdzili między innymi, że w zębach odbudowanych z zastosowaniem koron na bazie tlenku cyrkonu znacznie rzadziej dochodzi do powstania próchnicy wtórnej niż w zębach zaopatrzonych w korony ceramiczne infiltrowane szkłem (29). Są również prace, w których stwierdzono, że w przypadku zębów bocznych ze ścianami zachowanymi w co najmniej 50% z powodzeniem można zastosować korony częściowe pełnoceramiczne jako doskonałą alternatywę dla klasycznych koron całkowitych. W 3‑letnim okresie obserwacji wskaźnik przetrwania dla zębów przedtrzonowych z tego typu koronami częściowymi wynosił 93,3%, a dla zębów trzonowych dochodził nawet do 100% (8).
Bardzo ważny rodzaj odbudowy protetycznej, ściśle związany z leczeniem kanałowym to wkłady koronowo‑korzeniowe (kk). Wpływ wkładów kk na wytrzymałość i trwałość zębów leczonych endodontycznie był przedmiotem wielu naukowych dyskusji. Badania długoterminowe (17‑letnie) nie wykazały różnic w trwałości odbudów bezpośrednich i pośrednich między zębami, w których zacementowano wkłady, a zębami bez wkładów (20). Obecnie zdecydowana większość badaczy stoi na stanowisku, że wkłady koronowo‑korzeniowe nie wzmacniają zęba i nie należy rozważać tego rodzaju odbudowy jako potencjalnego czynnika zastępującego zębinę korzeniową. Co więcej, należy dążyć do wykonywania wkładów pasywnych, tak aby w jak najmniejszym stopniu usuwać zachowane tkanki zęba – to one bowiem w głównej mierze decydują o jego trwałości.
Autorzy badań podkreślają, że ważne są zarówno tkanki zachowane w celu zapewnienia „ferrule effect”, jak i zębina korzeniowa. Preparacja pod wkład powinna się odbywać z dużą ostrożnością i szacunkiem dla tkanek zęba, a więc ilość usuniętej zębiny korzeniowej musi być dokładnie przemyślana i tak mała, jak to możliwe do prawidłowego osadzenia uzupełnienia protetycznego (20, 30). Według zaleceń Żarowa i wsp. (31) w przypadku zębów przednich i przedtrzonowych preferowane są wkłady z włókna szklanego. Jeśli wkłady cementuje się techniką adhezyjną, należy przestrzegać wszystkich etapów protokołu cementowania. Czysta i odpowiednio przygotowana powierzchnia zębiny ma większy wpływ na powodzenie leczenia niż wybór materiału, z którego jest wykonany wkład. Konieczność respektowania wszystkich zasad protokołu cementowania adhezyjnego dotyczy również innych prac wymagających tego typu zespolenia z tkankami zęba (31). Przez wiele lat stosowano przede wszystkim wkłady ze stopów kobaltu, chromu i złota. Według niektórych badań skuteczność takiej odbudowy zęba, przy 10‑letnim okresie obserwacji, zawiera się w granicach 84‑94% (16, 19). Jednak preparacja pod wkłady z wyżej wymienionych stopów w wielu przypadkach nie jest oszczędna w stosunku do tkanek zęba. Po wynalezieniu wkładów z włókna szklanego znalazły one wielu zwolenników tak wśród naukowców, jak i lekarzy praktyków. Powstało też wiele prac badawczych oceniających wkłady in vivo oraz in vitro, a ich wyniki bywają sprzeczne. Na podstawie badania klinicznego lepsze wyniki stwierdzono dla zębów odbudowanych przy pomocy wkładów z włókien szklanych (fiber reinforced composite – FRC) (n = 50) niż wkładów metalowych (n = 50). Z punktu widzenia mechaniki istotne jest, że zastosowano tu metalowe wkłady śrubowe (33). Oceny badania i analizy ostatecznych wyników dokonywano średnio po 61,37 miesiąca i nie wcześniej niż po 5 latach od zacementowania wkładu. Ustalono, że wskaźnik przetrwania dla zębów odbudowanych z użyciem wkładów FRC jest statystycznie wyższy niż z zastosowaniem wkładów metalowych (odpowiednio: 71,8% i 50%). Po zastosowaniu wkładów metalowych śrubowych częściej obserwowano złamania korzeni niż w przypadku wkładów z włókien szklanych (33). Również metaanaliza z 2019 r. wykazała przewagę wkładów z włókien szklanych nad wkładami z metalu pod względem wskaźnika przetrwania odbudowanego zęba (34). Nie wykazano natomiast różnic między tymi dwoma rodzajami wkładów w przypadku rozpatrywania złamań korzeni i odcementowania rekonstrukcji protetycznej. W prospektywnych badaniach klinicznych innych autorów nie stwierdzono z kolei większej trwałości zębów, w których zastosowano rekonstrukcję z użyciem wkładów szklanych w porównaniu z tymi, w których wykonano wkłady metalowe (19, 35, 36).
Bardzo ciekawe spostrzeżenia na temat rekonstrukcji zębów po leczeniu kanałowym przedstawiły w swojej pracy Konarska‑Matysiak i Dejak (37), które dokonały porównania (na podstawie przeglądu piśmiennictwa) endokoron i wkładów koronowo‑korzeniowych z włókna szklanego. Na podstawie wyżej wymienionego artykułu można wysnuć między innymi następujące wnioski:
1. Endokorony wymagają mniej radyklanego, a więc bardziej oszczędnego opracowania tkanek w porównaniu z preparacją pod wkład i koronę. Jeżeli warunki na to pozwalają należy odbudować ząb z użyciem endokorony, a nie od razu wkładu i korony (jeśli są rozważane tylko te dwie opcje).
2. Żadna odbudowa nie jest gwarantem zachowania zęba i nie chroni go w 100% przed złamaniem korzenia.
3. Trwałość obydwu uzupełnień (endokoron i wkładów z włókna szklanego) jest podobna.
4. Zęby odbudowane z zastosowaniem uzupełnień pośrednich mają podobną odporność na złamanie jak zęby odbudowane z użyciem wkładów koronowo‑korzeniowych FRC.
5. Zęby odbudowane przy pomocy endokoron częściej wykazują gorszą szczelność brzeżną niż te odbudowane przy pomocy wkładów koronowo‑korzeniowych FRC.
6. Zęby odbudowane z użyciem endokoron ceramicznych wykazują większą odporność na złamania, większą szczelność i trwałość niż te, które odbudowano z zastosowaniem endokoron kompozytowych.
Ciekawe wnioski na temat odbudowy zębów przedtrzonowych po leczeniu endodontycznym przedstawili również Mannocci i wsp. (38). Na podstawie badań randomizowanych autorzy wykazali podobny odsetek niepowodzeń (łącznie 4%) w przypadku zębów, w których zastosowano wkłady z włókna węglowego i bezpośrednią odbudowę kompozytową (grupa pierwsza: n = 60), w porównaniu z zębami przedtrzonowymi (grupa druga: n = 57), w których wykonano wkłady koronowo‑korzeniowe (z włókna węglowego), a następnie pełne korony metalowo‑ceramiczne. Pod pojęciem „niepowodzenie” w wyżej wymienionym badaniu były rozpatrywane następujące aspekty: złamanie korzenia, złamanie wkładu, odcementowanie pracy protetycznej, widoczne nieszczelności w badaniu klinicznym i/lub radiologicznym, obecność próchnicy wtórnej w badaniu klinicznym i/lub radiologicznym. Warto zauważyć, że w cytowanej pracy w pierwszym roku obserwacji nie zanotowano żadnych „niepowodzeń”. Dopiero w drugim roku eksperymentu stwierdzono nieszczelności oraz odcementowanie wkładu – obserwowano je w bardzo małym odsetku i zbliżonym w obu grupach: grupa pierwsza – jeden przypadek odcementowania wkładu i dwa przypadki widocznych nieszczelności brzeżnych, grupa druga – dwa przypadki odcementowania wkładu i jeden przypadek widocznych nieszczelności brzeżnych. W trzecim roku obserwacji zauważono tylko jeden przypadek nieszczelności brzeżnych w grupie pierwszej.
Podsumowanie
1. Odbudowa zębów leczonych endodontycznie może nastręczać wiele problemów na etapie podejmowania decyzji, a także samego wykonywania prac. Kluczowym aspektem jest tutaj oszczędna preparacja zęba, tak aby pozostawić jak najwięcej tkanek własnych pacjenta. Należy dążyć do zachowania „ferrule effect” zarówno w przednim, jak i bocznym odcinku uzębienia, gdyż w każdym przypadku wpływa to pozytywnie na trwałość odbudowy i zęba.
2. Po zakończeniu leczenia kanałowego należy odbudowywać zęby tak szybko, jak to możliwe, respektując oczywiście wszystkie wskazania i przeciwwskazania medyczne. Długotrwałe stosowanie wypełnień/opatrunków czasowych pogarsza rokowanie.
3. Obecnie nie ma klinicznych dowodów na to, że materiał, z którego są wykonane wkłady koronowo‑korzeniowe (zarówno stopy metali, jak i włókno szklane), wpływa na trwałość zębów leczonych kanałowo i je wzmacnia, gdyż o czasie przetrwania zęba w jamie ustnej decyduje nie wkład, a ilość pozostawionych tkanek zęba.
4. W przypadku braku co najmniej jednej ściany stycznej w zębach trzonowych lub przedtrzonowych należy zastosować uzupełnienia pokrywające guzki zębowe.
W miarę możliwości należy jednak oszczędnie preparować ząb. Endokorony mogą być uważane za alternatywę dla bardziej rozległych uzupełnień protetycznych (szczególnie w przypadku zębów trzonowych), pozwalającą na lepsze zachowanie resztkowej struktury zęba.
5. Mimo dostępności wielu nowoczesnych technik i materiałów nie każdy ząb można odbudować.
6. Niektóre rekonstrukcje mają tak bardzo niepewne rokowania, że należy je szczególnie wnikliwie obserwować, aby nie doszło do większych destrukcji kości i żeby w przyszłości mógł być ewentualnie wykonany implant.
PIŚMIENNICTWO
- Loest C. Quality guidelines for endodontic treatment. Consensus report of the European Society of Endodontology. Int Endod J. 2006; 39(12): 921-930.
- Eliyas S, Jalili J, Martin N. Restoration of the root canal treated tooth. Br Dent J. 2015; 218(2): 53-62.
- Kishen A. Mechanisms and risk factors for fracture predilection in endodontically treated teeth. Endod Topics. 2006; 13(1): 57-83.
- Schwartz RS, Robbins JW. Post placement and restoration of endodontically treated teeth. A literature review. J Endod. 2004; 30(5): 289-301.
- Ray HA, Trope M. Periapical status of endodontically treated teeth in relation to the technical quality of the root filling and the coronal restoration. Int Endod J. 1995; 28(1): 12-18.
- Tronstad L, Asbjørnsen K, Døving L i wsp. Influence of coronal restorations on the periapical health of endodontically treated teeth. Endod Dent Traumatol. 2000; 16(5): 218-221.
- Kirkevang LL, Ørstavik D, Hörsted-Bindslev P i wsp. Periapical status and quality of root fillings and coronal restorations in a Danish population. Int Endod J. 2000; 33(6): 509-515.
- Bhuva B, Giovarruscio M, Rahim N i wsp. The restoration of root filled teeth. A review of the clinical literature. Int Endod J. 2021; 54(4): 509-535.
- European Society of Endodontology position statement. The restoration of root filled teeth. European Society of Endodontology developed by: Mannocci F, Bhuva B, Roig M i wsp. Int Endod J. 2021; 54(11): 1974-1981.
- Aquilino SA, Caplan DJ. Relationship between crown placement and the survival of endodontically treated teeth. J Prosthet Dent. 2002; 87(3): 256-263.
- Ng YL, Mann V, Gulabivala K. A prospective study of the factors affecting outcomes of non-surgical root canal treatment. Part 2. Tooth survival. Int Endod J. 2011; 44(7): 610-625.
- Pratt I, Aminoshariae A, Montagnese TA i wsp. Eight-year retrospective study of the critical time lapse between root canal completion and crown placement. Its influence on the survival of endodontically treated teeth. J Endod. 2016; 42(11): 1598-1603.
- Naoum HJ, Chandler NP. Temporization for endodontics. Int Endod J. 2002; 35(12): 964-978.
- Barthel CR, Strobach A, Briedigkeit H i wsp. Leakage in roots coronally sealed with different temporary fillings. J Endod. 1999; 25(11): 731-734.
- Creugers NH, Mentink AG, Fokkinga WA i wsp. 5-year follow-up of a prospective clinical study on various types of core restorations. Int J Prosthodont. 2005; 18(1): 34-39.
- Ferrari M, Vichi A, Fadda GM i wsp. A randomized controlled trial of endodontically treated and restored premolars. J Dent Res. 2012; 91(7 Suppl): 72S-78S.
- Dejak B. Wpływ „ferrule effect” na wytrzymałość zębów przednich odbudowanych wkładami koronowo-korzeniowymi kompozytowymi wzmacnianymi włóknami szklanymi. Protet Stomatol. 2012; 62(4): 264-274.
- Mancebo JC, Jiménez-Castellanos E, Cañadas D. Effect of tooth type and ferrule on the survival of pulpless teeth restored with fiber posts. A 3-year clinical study. Am J Dent. 2010; 23(6): 351-356.
- Cloet E, Debels E, Naert I. Controlled clinical trial on the outcome of glass fiber composite cores versus wrought posts and cast cores for the restoration of endodontically treated teeth. A 5-year follow-up study. Int J Prosthodont. 2017; 30(1): 71-79.
- Fokkinga WA, Kreulen CM, Bronkhorst EM i wsp. Up to 17-year controlled clinical study on post-and-cores and covering crowns. J Dent. 2007; 35(10): 778-786.
- Juloski J, Radovic I, Goracci C i wsp. Ferrule effect. A literature review. J Endod. 2012; 38(1): 11-19.
- Leong DJX, de Souza NN, Sultana R i wsp. Outcomes of endodontically treated cracked teeth. A systematic review and meta-analysis. Clin Oral Investig. 2020; 24(1): 465-473.
- Naumann M. Kiedy wskazane są wkłady koronowo-korzeniowe – klasyfikacja i koncepcja terapeutyczna. Quintessence. 2003; 6: 327-334.
- Landys Borén D, Jonasson P, Kvist T. Long-term survival of endodontically treated teeth at a public dental specialist clinic. J Endod. 2015; 41(2): 176-181.
- Sorensen JA, Martinoff JT. Intracoronal reinforcement and coronal coverage. A study of endodontically treated teeth. J Prosthet Dent. 1984; 51(6): 780-784.
- Fages M, Raynal J, Tramini P i wsp. Chairside computer-aided design/computer-aided manufacture all-ceramic crown and endocrown restorations. A 7-year survival rate study. Int J Prosthodont. 2017; 30(6): 556-560.
- Otto T, Mörmann WH. Clinical performance of chairside CAD/CAM feldspathic ceramic posterior shoulder crowns and endocrowns up to 12 years. Int J Comput Dent. 2015; 18(2): 147-161.
- Bindl A, Richter B, Mörmann WH. Survival of ceramic computer-aided design/manufacturing crowns bonded to preparations with reduced macroretention geometry. Int J Prosthodont. 2005; 18(3): 219-224.
- Sailer I, Makarov NA, Thoma DS i wsp. All-ceramic or metal-ceramic tooth-supported fixed dental prostheses (FDPs)? A systematic review of the survival and complication rates. Part I. Single crowns (SCs). Dente Mater. 2015; 31(6): 603-623.
- Naumann M, Schmitter M, Krastl G. Postendodontic restoration. Endodontic post-and-core or no post at all? J Adhes Dent. 2018; 20(1): 19-24.
- Żarow M, Ramírez-Sebastià A, Paolone G i wsp. A new classification system for the restoration of root filled teeth. Int Endod J. 2018; 51(3): 318-334.
- Ellner S, Bergendal T, Bergman B. Four post-and-core combinations as abutments for fixed single crowns. A prospective up to 10-year study. Int J Prosthodont. 2003; 16(3): 249-254.
- Schmitter M, Hamadi K, Rammelsberg P. Survival of two post systems five-year results of a randomized clinical trial. Quintessence Int. 2011; 42(10): 843-850.
- Wang X, Shu X, Zhang Y i wsp. Evaluation of fiber posts vs metal posts for restoring severely damaged endodontically treated teeth. A systematic review and meta-analysis. Quintessence Int. 2019; 50(1): 8-20.
- Sarkis-Onofre R, Jacinto RC, Boscato N i wsp. Cast metal vs. glass fibre posts. A randomized controlled trial with up to 3 years of follow up. J Dent. 2014; 42(5): 582-587.
- Sterzenbach G, Franke A, Naumann M. Rigid versus flexible dentine-like endodontic posts-clinical testing of a biomechanical concept. Seven-year results of a randomized controlled clinical pilot trial on endodontically treated abutment teeth with severe hard tissue loss. J Endod. 2012; 38(12): 1557-1563.
- Konarska-Matysiak D, Dejak B. The literature-based comparison between the properties of posterior teeth restored with prefabricated glass fibre-reinforced composite posts and endocrowns. Protet Stomatol. 2013; 63(3): 201-207.
- Mannocci F, Bertelli E, Sherriff M i wsp. Three-year clinical comparison of survival of endodontically treated teeth restored with either full cast coverage or with direct composite restoration. J Prosthet Dent. 2002; 88(3): 297-301.