Dezynfekcja – wszystkie obszary pracy w gabinecie stomatologicznym
Dezynfekcja, czyli odkażanie, to postępowanie, które ma na celu zabicie patogenów, aby uniemożliwić rozprzestrzenianie się zakażeń. Jest to proces, który środkami fizycznymi lub chemicznymi niszczy formy wegetatywne drobnoustrojów, ale nie zawsze ich formy przetrwalnikowe.
Dezynfekcja w gabinecie stomatologicznym dotyczy narzędzi, sprzętu medycznego, powierzchni małych i dużych, skóry rąk, systemów ssących, wycisków i prac protetycznych oraz odzieży medycznej. Obowiązkiem pracownika gabinetu jest zapoznanie się z wszystkimi procedurami zapobiegającymi szerzeniu się zakażeń i chorób zakaźnych oraz ich przestrzeganie.
Na co zwracać uwagę przy wyborze preparatów do dezynfekcji
W ich składzie nie powinno być związków szkodliwych dla użytkownika, takich jak aldehyd glutarowy, duże stężenia chloru, związki fenolowe, związki halogenowe.
Im szersze spektrum działania preparatu, tym większa ochrona i bezpieczeństwo dla personelu oraz pacjentów.
Preparat powinien być bakteriobójczy, także wobec prątków gruźlicy, ma wówczas oznaczenie „z Tb” lub z „TBC”.
Grzybobójcze działanie w stosunku do Candida albicans oraz wirusobójcze wobec wirusów HBV, HCV oraz HIV – to podstawa wirusobójczości. Preparaty w pełni wirusobójcze mają właściwości bójcze w stosunku do wirusów bezotoczkowych (nieosłoniętych) typu: polio, polyoma, adeno.
Klasyfikacja Spauldinga
Jest to klasyfikacja sprzętu medycznego, dzięki której łatwo określić, jakie zapobiegające szerzeniu się zakażeń środki należy zastosować. Sprzęt medyczny został podzielony na trzy kategorie:

- Krytyczny – wysokiego ryzyka, przecinający ciągłość skóry czy błony śluzowej. Wszystkie tego rodzaju narzędzia i sprzęt powinny być przed użyciem sterylne.
- Półkrytyczny – średniego ryzyka, przy rutynowym stosowaniu wchodzi w kontakt z nieuszkodzonymi błonami śluzowymi. Jeżeli jest to możliwe, taki sprzęt powinien być sterylny, ewentualnie dezynfekcja wysokiego poziomu.
- Niekrytyczny – niskiego ryzyka, wchodzi w kontakt jedynie z nieuszkodzoną skórą, dezynfekcja średniego, niskiego poziomu (tab. I).

Wyroby medyczne – narzędzia jednorazowe i wielokrotnego użycia
Regulacje prawne: Dyrektywa 90/385/EWG, 93/42/EWG, 2007/47/WE, Ustawa z dnia 10 maja 2010 r. o wyrobach medycznych (Dz.U. z 2010r. nr 107, poz. 679.) (1) i Rozporządzenie Ministra Zdrowia z dnia 12 stycznia 2011 r. w sprawie wymagań zasadniczych oraz procedur oceny zgodności wyrobów medycznych (Dz.U. 2011r. nr 16, poz. 75) (2).
Wyrób medyczny – narzędzie, przyrząd, urządzenie, oprogramowanie, materiał lub inny artykuł stosowany samodzielnie lub w połączeniu z tym oprogramowaniem przeznaczonym do używania specjalnie w celach diagnostycznych lub terapeutycznych i niezbędnym do właściwego stosowania wyrobu, który wytwórca przeznaczył do stosowania u ludzi w celu:
Wyrób medyczny – narzędzie, przyrząd, urządzenie, oprogramowanie, materiał lub inny artykuł stosowany samodzielnie lub w połączeniu z tym oprogramowaniem przeznaczonym do używania specjalnie w celach diagnostycznych lub terapeutycznych i niezbędnym do właściwego stosowania wyrobu, który wytwórca przeznaczył do stosowania u ludzi w celu:
- diagnozowania, zapobiegania, monitorowania, leczenia lub łagodzenia przebiegu choroby, urazu lub upośledzenia;
- badania, zastępowania lub modyfikowania budowy anatomicznej lub procesu fizjologicznego;
- regulacji poczęć,
których zasadnicze zamierzone działanie w ludzkim ciele lub na ciele nie jest osiągane w wyniku zastosowania środków farmakologicznych, immunologicznych lub metabolicznych, lecz których działanie może być wspomagane takimi środkami.
Jednorazowe wyroby medyczne są to wyroby przeznaczone do użycia tylko raz u jednego pacjenta. Nie ma możliwości ich reprocesowania, czyli poddania procesom dezynfekcji lub sterylizacji.
Wyroby medyczne wielorazowego użytku – można ich użyć wielokrotnie u różnych pacjentów pod warunkiem prawidłowego przeprowadzenia czynności, które przywrócą im sterylność i zapewnią bezpieczeństwo podczas ponownego zastosowania. Producent tych wyrobów jest zobowiązany do dostarczenia informacji o rodzaju procesów, po przeprowadzeniu których będzie możliwe powtórne, bezpieczne użycie wyrobu (dezynfekcja, mycie, pakowanie, metoda sterylizacji, ograniczenie krotności użycia).
Wytwórca wyrobów medycznych ma obowiązek jednoznacznego i widocznego oznaczenia czy jest on jednorazowego, czy też wielorazowego użytku.
W przypadku produktów jałowych wyrób powinien być w czytelny sposób oznaczony jako „JAŁOWY”, „STERYLNY” lub „STERILE”.
Odpowiedzialność za użycie wyrobu medycznego niezgodnie z jego przeznaczeniem i narażenie pacjenta na ryzyko błędu medycznego ponosi personel medyczny!
Przygotowanie instrumentów do ponownego użycia
Narzędzi wielokrotnego użycia można użyć ponownie tylko po prawidłowym przeprowadzeniu czynności związanych z dezynfekcją, myciem, suszeniem, pakowaniem i sterylizacją. Metody i czynniki, które mogą być zastosowane w stosunku do konkretnego wyrobu medycznego określa producent.
A. Dezynfekcja narzędzi
Dezynfekcja – postępowanie mające na celu zabicie drobnoustrojów (wegetatywnych form bakterii, grzybów, wirusów) znajdujących się na przedmiotach, powierzchniach lub rękach do pewnego zdefiniowanego poziomu przez zastosowanie metod chemicznych lub fizycznych.
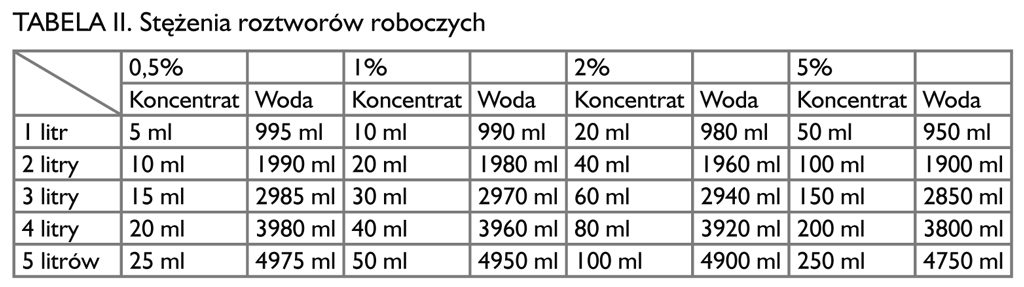
B. Prawidłowe wykonywanie stężeń roztworów roboczych (tab. II)
Producent określa stężenia robocze roztworu, czas działania oraz spektrum.
Ważne:
Ważne:
- Użytkownik jest odpowiedzialny za sporządzenie roztworu o prawidłowym stężeniu i stosowanie preparatu zgodnie z zaleceniami producenta.
- Należy zawsze korzystać z miarek.
- Stosuje się tylko wymienione przez producenta stężenia i czas działania.
- Nie można mieszać różnych preparatów do dezynfekcji lub preparatów do dezynfekcji z produktami myjącymi.
C. Metoda ręczna, półautomatyczna oraz w pełni zautomatyzowana
Metoda ręczna – przeprowadzenie dezynfekcji tzw. metodą zanurzeniową. Instrument zanurza się w roztworze na określony przez producenta czas, po którym następuje płukanie, ręczne mycie, suszenie i pakowanie instrumentów.
Ważne:
- Kolejność czynności – najpierw dezynfekcja, potem mycie.
- Stosowanie preparatów myjąco-dezynfekujących. Efektywna dezynfekcja miejsc skażonych np. przez krew.
- Preparaty na bazie aktywnego tlenu przyspieszają procesy korozji w mikrouszkodzeniach powstałych na powierzchni instrumentów.
- Preparaty o przedłużonej aktywności można stosować przez kilka lub nawet kilkanaście dni. Producent określa zasadę ich użycia i konieczność wymiany roztworu na nowy.
- Stosować preparaty o szerokim spektrum działania. Należy się zapoznać z informacją o dłuższym czasie działania, w którym zostaną zlikwidowane prątki gruźlicy oznaczane przez producentów preparatów jako „Tb” lub „TBC”.
- Nie należy dopuszczać do zasychania zanieczyszczeń, a użyte instrumenty najszybciej jak to możliwe umieszczać w roztworze do dezynfekcji.
- Używanie specjalnych pojemników (wanienek) do dezynfekcji. Na pokrywie pojemnika należy umieścić informacje dotyczące nazwy preparatu, stężenia, czasu działania, daty sporządzenia roztworu oraz osoby, która to zrobiła.
- Po czasie dezynfekcji narzędzia należy dokładnie opłukać z resztek płynu oraz doczyścić powierzchnie, na których są widoczne zanieczyszczenia.
Do wierteł i drobnych narzędzi używa się metalowej szczotki w kolorze złotym, a do pozostałych specjalnej szczotki z włosiem syntetycznym. - Czas dezynfekcji mierzy się od momentu umieszczenia w roztworze ostatniego instrumentu. Dołożenie kolejnego skażonego narzędzia powoduje, że czas zaczyna się mierzyć od początku.
- Narzędzia z pustymi kanałami, np. kaniule do ssaków, należy wkładać do roztworu pod odpowiednim kątem, aby umożliwić wpłynięcie preparatu do wnętrza i jednoczesne wydostanie się powietrza.
- Wiertła nie mogą wystawać ponad powierzchnię roztworu.
Umieszczanie wierteł z różnych stopów metali w tym samym czasie i w tym samym roztworze powoduje ich szybsze niszczenie, rdzewienie, ciemnienie, łamanie się. Należy włożyć do roztworu jedną partię wierteł, po upływie właściwego czasu dezynfekcji wyjąć ją i wtedy umieścić kolejną.
Metoda półautomatyczna – dezynfekcja z zastosowaniem myjki ultradźwiękowej, która wspomaga mycie i dezynfekcję przez wytwarzanie zjawiska kawitacji – pęcherzyków próżniowych. Pęcherzyki te ułatwiają odrywanie się zanieczyszczeń od powierzchni instrumentów oraz niszczą błony komórkowe mikroorganizmów.
Ważne:
- Myjka musi być urządzeniem medycznym, nie przemysłowym!
- Stosuje się preparaty specjalne, przeznaczone do tej metody dezynfekcji.
- Temperatura w czasie dezynfekcji nie powinna przekraczać 40 stopni C.
- Instrumenty umieszcza się w specjalnych koszach, w których zanurza się je w roztworze.
- Instrumenty gromadzi się w roztworze przygotowanym w myjce, a następnie uruchamia się odpowiedni program na zalecany czas.
- Po zakończonym cyklu pracy dokonuje się płukania, ręcznego mycia, suszenia i pakowania instrumentów.
Metoda w pełni zautomatyzowana – zastosowanie specjalnych urządzeń, które automatycznie przeprowadzają mycie, dezynfekcję termiczną, płukanie wodą zdemineralizowaną oraz suszenie. Urządzenia te są nazywane termodezynfektorami lub myjnią – dezynfektorem.
Ważne:
- Metoda najbardziej zalecana ze względu na bezpieczeństwo personelu oraz powtarzalność procesów.
- Stosowanie odpowiednich preparatów zalecanych przez producenta urządzenia, które podłącza się w odpowiednim miejscu, a ich dozowanie następuje automatycznie.
- Stosowanie tej metody nie zwalnia użytkownika z optycznej kontroli czystości narzędzi po zakończonym cyklu pracy urządzenia.
Postępowanie z końcówkami stomatologicznymi
Końcówka stomatologiczna typu turbina, kątnica, skaler itp. musi być jałowa dla każdego pacjenta. Kątnice i turbiny należy specjalnie zakonserwować przed sterylizacją.
Ważne:
- Dezynfekcja zewnętrzna z użyciem preparatów do szybkiej dezynfekcji lub nasączonych nimi specjalnych chusteczek. Preparat nanosi się na powierzchnię i czeka się na jego zadziałanie przez określony przez producenta czas. Chusteczka, gaza lub lignina służą tylko do naniesienia preparatu na powierzchnię i nie mogą pozostać w miejscu poddanym dezynfekcji.
- Prawidłowe zabezpieczenie wnętrza końcówki dzięki zastosowaniu metody manualnej lub automatycznej.
Metoda ręczna – użycie zalecanego przez producenta końcówki oleju serwisowego w sprayu. Olej podaje się najpierw do główki rękojeści, a dopiero po chwili od strony napędu. Aplikuje się go tak długo, aż z główki końcówki będzie wypływał czysty olej.
Metoda automatyczna – zastosowanie specjalnych urządzeń, które czyszczą i konserwują wnętrze końcówki. Podłączenie końcówki do adaptera urządzenia i uruchomienie programu. W tym czasie zachodzi czyszczenie kanałów wody i powietrza środkiem czyszczącym, smarowanie wewnętrznych elementów olejem serwisowym i przedmuchiwanie sprężonym powietrzem.
W pełni zautomatyzowana czynność jest bardziej efektywna, ekonomiczna, bezpieczniejsza oraz rekomendowana przez wiodących producentów końcówek. Przedłuża żywotność końcówek, jest też znacznie szybsza i tańsza.
Zaleca się dodatkowe oliwienie końcówki podczas dłuższych zabiegów jak np. szlifowanie.
- Sterylizacja – zastosowanie autoklawów klasy B. Tylko autoklawy tej klasy stwarzają możliwość sterylizacji wnętrza końcówek stomatologicznych.
Użycie autoklawu uniwersalnego lub kasetowego. Zastosowanie specjalnego urządzenia do końcówek, które myje, oliwi i sterylizuje kilka końcówek jednocześnie.
Dezynfekcja powierzchni
Regulacje prawne: Ustawa z dnia 5 grudnia 2008 r. o zapobieganiu oraz zwalczaniu zakażeń i chorób zakaźnych u ludzi (3) wraz z aktami wykonawczymi, m.in. Rozporządzeniem Ministra Zdrowia z dnia 10 listopada 2006 r. w sprawie wymagań, jakim powinny odpowiadać pod względem fachowym i sanitarnym pomieszczenia i urządzenia zakładu opieki zdrowotnej ze zmianami(4). Organem sprawującym zapobiegawczy i bieżący nadzór w zakresie chorób zakaźnych jest Państwowa Inspekcja Sanitarna. Jako centralny organ administracji rządowej kieruje nią Główny Inspektor Sanitarny. Zadania Państwowej Inspekcji Sanitarnej wykonują Główny Inspektor Sanitarny oraz podlegli mu inspektorzy sanitarni; wojewódzcy i powiatowi wraz ze Stacjami Sanitarno-Epidemiologicznymi (Ustawa z dnia 14 marca 1985 r. o Państwowej Inspekcji Sanitarnej (5).
A. Powierzchnie dotykowe – powierzchnie z którymi pacjent i personel ma częsty kontakt za pośrednictwem rąk lub sprzętu medycznego. Zalicza się do nich uchwyty, klamki, włączniki, poręcze fotela, blaty robocze.
Ważne:
- Obowiązkowa dezynfekcja po każdym pacjencie.
- Użycie preparatów alkoholowych o szerokim spektrum działania do szybkiej dezynfekcji powierzchni.
- Preparaty w sprayu aplikuje się najpierw na materiał (gaza, lignina itp.), a następnie nanosi równomiernie na powierzchnię. Rozpylenie preparatu bezpośrednio na miejsce, które chce się zdezynfekować, dopuszcza się tylko w sytuacji, kiedy nie można do niego dotrzeć ręką.
- Chusteczki nasączone preparatami do szybkiej dezynfekcji są wygodniejsze i łatwiejsze w użyciu. Wielkość chusteczki dobiera się do miejsca dezynfekcji; chusteczką tylko nanosi się na nie preparat, ale jej nie pozostawia. Należy zwrócić uwagę na dokładne zamykanie pojemników z chusteczkami, ponieważ preparat może łatwo odparować.
B. Powierzchnie bezdotykowe – powierzchnie, które nie mają kontaktu z pacjentem, duże powierzchnie zmywalne typu podłogi, ściany, meble.
Ważne:
- Czynność dezynfekcji przeprowadza się raz dziennie po zakończeniu przyjęć pacjentów, używając preparatów bezalkoholowych lub nasączonych nimi chusteczek.
- Do dezynfekcji podłóg stosuje się metodę dwóch wiader – jeden komplet (wiadro i mop) służą do dezynfekcji, a drugi do mycia. Najlepiej stosować preparaty myjąco-dezynfekujące.
- Nigdy nie należy mieszać preparatów do dezynfekcji z produktami np. do mycia podłóg.
- Dezynfekuje się wszystkie podłogi.
- W przypadku zmiany preparatu należy dokładnie zmyć wodą z powierzchni resztki poprzedniego produktu, wyprać mop (lub zmienić na nowy) oraz dokładnie umyć wiadro.
- Mopy i wiadra przechowuje się w specjalnym pomieszczeniu.
C. Powierzchnie z widocznym skażeniem materiałem biologicznym –zanieczyszczone miejscowo krwią, śliną lub inną wydzieliną.
Ważne:
- Do dezynfekcji stosuje się specjalne preparaty z tzw. obciążeniem, które mają właściwości dezynfekujące.
- Nie dopuszczać do wysychania zanieczyszczeń.
- Preparat stosować zgodnie z zaleceniami producenta, obejmującymi przeprowadzenie dwóch procedur. W pierwszej kolejności plamę przykrywa się suchą gazą i delikatnie wylewa na nią preparat, tak aby została obficie nasączona. Należy odczekać określony przez producenta czas dezynfekcji, a następnie zebrać gazą zanieczyszczenia (nie rozcierać) i umieścić gazę w koszu na skażone odpady. Druga czynność obejmuje ponowną dezynfekcję tego miejsca.
Dezynfekcja i czyszczenie systemów ssących unitów stomatologicznych
Systemy ssące to szczególne miejsce odprowadzające nieczystości z jamy ustnej pacjenta. Ze względu na skażenie, wilgotne, ciepłe środowisko i zalegający biofilm miejsca te należy regularnie czyścić i dezynfekować.
Niestosowanie odpowiednich środków z czasem skutkuje pojawieniem się zjawiska tzw. refluksu systemowego, czyli cofania się treści ssaka lub ślinociągu np. do ust pacjenta.
Stosuje się dwa różne produkty, ponieważ dezynfekcja nie rozpuszcza osadów, a preparaty do udrażniania nie mają właściwości dezynfekujących.
A. Dezynfekcja systemów ssących
Wykonuje się ją codziennie po zakończeniu dnia pracy.
Ważne:
- Dla lepszej pracy warto dodatkowo po każdym pacjencie przepłukać system ssący wodą.
- Używać specjalnych preparatów o szerokim spektrum działania.
- Tylko produkty o płynnej konsystencji mogą przepłynąć przez cały system ssący.
- Nigdy nie stosować agresywnych produktów przeznaczonych do odpływów kanalizacyjnych!!!
- Należy stosować specjalne systemy, które umożliwiają efektywne zasysanie preparatów do wnętrza przewodów. Nie zapominać o odpływie ze spluwaczki.
- Po czasie dezynfekcji przepłukać system ssący wodą. Najlepiej wybrać sprawdzone preparaty, które są skuteczne i jednocześnie mogą pozostać
w przewodach do następnego dnia pracy. - Po czasie dezynfekcji lub przed rozpoczęciem przyjęć pacjentów system ssący należy przepłukać wodą.
- Filtry i sitka czyści się po upływie czasie dezynfekcji.
B. Czyszczenie systemów ssących
Polega na rozpuszczaniu wewnętrznych zanieczyszczeń (tkanki, piasek, wapń, kamień). Najczęściej wykonuje się je raz w tygodniu.
Ważne:
- Preparat aspiruje się za pomocą odpowiednich systemów. Zasysa do ssaka (-ów) i ślinociągu, odpowiednią ilość wlewa się także do spluwaczki.
- Produkty te mają właściwości udrażniające i najczęściej po określonym przez producenta czasie należy system ssący przepłukać wodą.
- Nie przekraczać czasu działania preparatu!
Dezynfekcja wycisków oraz prac protetycznych
Na wyciskach stomatologicznych zawsze się znajduje duża ilość śliny, często także krew i fragmenty tkanek, dlatego ich dezynfekcja jest konieczna. Dezynfekcja materiałów protetycznych jest zarówno obowiązkiem gabinetu stomatologicznego, jak i pracowni protetycznej. W trosce o bezpieczeństwo własne i osób trzecich zawsze warto przeprowadzić dezynfekcję jeden raz więcej lub o jeden za mało.
Prace protetyczne, które wyjmuje się z ust pacjenta oraz te, które wracają z laboratorium dentystycznego, przed osadzeniem w ustach pacjenta również należy zdezynfekować.
Niezdezynfekowany wycisk/proteza nie ma prawa opuścić gabinetu stomatologicznego.
A. Dobór preparatów i metody
Ważne:
- Zawsze najpierw dezynfekcja, dopiero potem delikatne płukanie pod wodą.
- Używać tylko specjalnych preparatów przeznaczonych do dezynfekcji wycisków i (lub) prac protetycznych.
- Należy czytać zalecenia producenta dotyczące rodzaju mas wyciskowych czy innych materiałów, do których można użyć danego produktu.
- Stosować metodę zanurzeniową – umieścić wycisk/protezę w preparacie na określony przez producenta czas. Preparaty w sprayu są niebezpieczne dla użytkownika, gdyż ich rozpylanie tworzy aerozol złożony z preparatu
i zanieczyszczeń znajdujących się na powierzchni wycisku/protezy.
PIŚMIENNICTWO
1. Dyrektywa 90/385/EWG, 93/42/EWG, 2007/47/WE.
Ustawa z dnia 10 maja 2010 r. o wyrobach medycznych. Dz.U, 2010, 107, 679).
2. Rozporządzenie Ministra Zdrowia z dnia 12 stycznia 2011 r. w sprawie wymagań zasadniczych oraz procedur oceny zgodności wyrobów medycznych. DzU, 2011, 16, 74.
3. Ustawa z dnia 5 grudnia 2008 r. o zapobieganiu oraz zwalczaniu zakażeń i chorób zakaźnych u ludzi. DzU, 2008, nr 234, poz. 1570, wraz z aktami wykonawczymi.
4. Rozporządzenie Ministra Zdrowia z dnia 10 listopada 2006 r. w sprawie wymagań, jakim powinny odpowiadać pod względem fachowym i sanitarnym pomieszczenia i urządzenia zakładu opieki zdrowotnej. DzU, 2006, nr 213, poz. 1568 ze zmianami, DzU, 2008, nr 30, poz. 187.
2. Rozporządzenie Ministra Zdrowia z dnia 12 stycznia 2011 r. w sprawie wymagań zasadniczych oraz procedur oceny zgodności wyrobów medycznych. DzU, 2011, 16, 74.
3. Ustawa z dnia 5 grudnia 2008 r. o zapobieganiu oraz zwalczaniu zakażeń i chorób zakaźnych u ludzi. DzU, 2008, nr 234, poz. 1570, wraz z aktami wykonawczymi.
4. Rozporządzenie Ministra Zdrowia z dnia 10 listopada 2006 r. w sprawie wymagań, jakim powinny odpowiadać pod względem fachowym i sanitarnym pomieszczenia i urządzenia zakładu opieki zdrowotnej. DzU, 2006, nr 213, poz. 1568 ze zmianami, DzU, 2008, nr 30, poz. 187.
5. Ustawa z dnia 14 marca 1985 r. o Państwowej Inspekcji Sanitarnej. Dz.U., 1985, Nr 12, poz. 49).
Marta Moch
mgr biologii, dypl. hig. stom.
Artykuł ukazał się w nr. 3/2015 MS
Zdjęcie: Fotolia.com
Artykuł ukazał się w nr. 3/2015 MS
Zdjęcie: Fotolia.com