Endodoncja czy implantologia?
Endodontics or implantology?
Katarzyna Olczak
Streszczenie
Wybór odpowiedniej metody leczenia czasami nastręcza wiele trudności. Ważne, aby przed podjęciem radykalnych kroków rozważyć możliwości terapii zachowawczej. Tak jest między innymi przy podejmowaniu decyzji: czy leczyć ząb kanałowo, czy też go usunąć, a następnie wykonać implant. W pracy przedstawiono kilka trudnych uwarunkowań endodontycznych, które jednak w wielu przypadkach mogą zakończyć się zachowaniem własnego uzębienia. Wskazano również sytuacje, w których lepszym rozwiązaniem jest ekstrakcja, ponieważ leczenie kanałowe jest niemożliwe lub wątpliwe.
Abstract
The choice of a proper method of treatment is sometimes difficult. Before the decision on the radical surgery, it is important to consider the possibility of undertaking the conservative therapy. This is the case, among others, when the clinician makes the decision whether to treat a tooth endodontically or extract it and place an implant. The paper presents several difficult endodontic conditions as well as indicates situations in which tooth extraction is a better solution since root canal treatment is doubtful or impossible to be performed.
Hasła indeksowe: endodoncja, leczenie kanałowe, implant
Key words: endodontics, root canal treatment, implant
Wstęp
Dla wielu pacjentów, ale też lekarzy jedną z najtrudniejszych decyzji w stomatologii jest rozstrzygnięcie, czy dany ząb leczyć kanałowo, czy też należy go usunąć i zastosować na przykład uzupełnienie implantoprotetyczne. Dylematy „endodoncja czy implant?” coraz częściej pojawiają się w gabinetach stomatologicznych. Niektórzy pacjenci, ale i lekarze dentyści zbyt pochopnie podejmują decyzję o usunięciu zęba, a przecież osiągnięcia współczesnej endodoncji pozwalają na zachowanie własnego uzębienia w myśl zasady „mój ząb jest moim najlepszym implantem”. Jakie sytuacje kliniczne nie powinny zniechęcać pacjenta do leczenia kanałowego, a lekarza nakłonić do „walki” o ząb różnymi dostępnymi środkami?
Poniżej przedstawiono przykłady kilku trudnych uwarunkowań klinicznych, które z powodzeniem można jednak rozwiązać leczeniem kanałowym i w konsekwencji przybliżyć pacjenta do zachowania własnego uzębienia. Zauważono również, że w przypadku niektórych rozpoznań lepiej ząb usunąć, a brak uzupełnić implantem.
Trudne przypadki endodontyczne. Możliwości i ograniczenia endodoncji
I. Skomplikowana anatomia jam zębowych
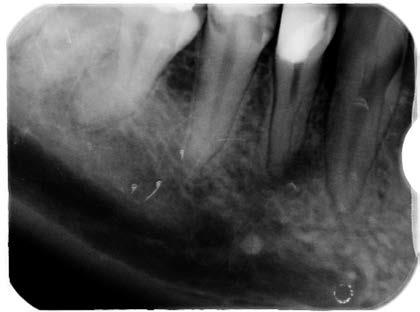
Lekarz dentysta podejmujący się leczenia kanałowego najchętniej leczy kanały proste, dosłownie i w przenośni. Należy jednak pamiętać, że w większości przypadków kanały wcale nie są takie „proste” (ryc. 1, 2). Ograniczenia zdjęć rentgenowskich sprawiają, że nie można zauważyć każdej krzywizny, szczególnie jeśli „przebiega” ona w płaszczyźnie policzkowo‑podniebiennej/językowej. Problemem może też być nietypowe, rzadziej spotykane umiejscowienie ujść kanałowych czy występowanie kanałów dodatkowych/nadliczbowych. Wyzwaniem bywa też diagnostyka i leczenie zębów taurodontycznych czy wgłobionych (1).
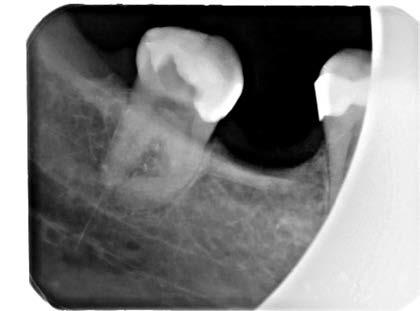
Ryc. 1. Zdjęcie rentgenowskie zęba 48 przed leczeniem. Widoczne zakrzywienie korzenia i kanałów bliższych.
Źródło: Olczak K, Pawlicka H. Zastosowanie rentgenodiagnostyki w endodoncji. Mag Stomatol. 2015; 7-8: 33.
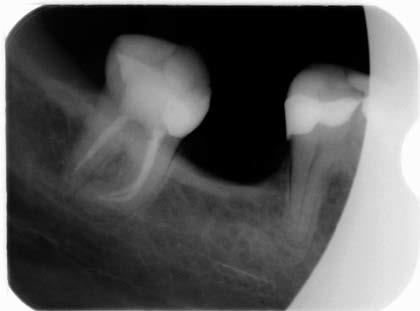
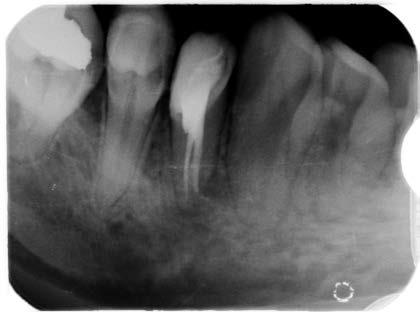
Ryc. 2. Zdjęcie rentgenowskie zęba 48 po leczeniu – prawidłowe wypełnienie kanałów.
Źródło: Olczak K, Pawlicka H. Zastosowanie rentgenodiagnostyki w endodoncji. Mag Stomatol. 2015; 7-8: 33.
Jakie czynniki pozwalają na rozwiązanie trudności?
1. Doświadczenie operatora – wiedza na temat różnych możliwych anomalii w budowie zęba jest niewątpliwie jednym z koniecznych warunków do osiągnięcia sukcesu leczenia. Warto przy tym śledzić fachową literaturę, zgłębiać prace kazuistyczne czy dzielić się z innymi lekarzami dentystami przykładami zębów o wyjątkowej, trudnej i zarazem ciekawej anatomii. Przed podjęciem leczenia należy dokonać wnikliwej oceny zewnętrznej morfologii korony zęba, a przed trepanacją pamiętać między innymi o nachyleniu zębów w łuku. Czasami można również zaobserwować (w badaniu klinicznym) koronową część korzenia i na tej podstawie uzyskać dodatkowe informacje na temat przebiegu kanału i ułatwić sobie odnalezienie ujść kanałowych. Gdy ząb jest bardzo zniszczony czy też na przykład posiada uzupełnienie w postaci korony protetycznej, należy zachować szczególną czujność, ponieważ umiejscowienie guzków, bruzd czy nawet cały kształt korony mogą w znaczący sposób odbiegać od naturalnej morfologii zęba (2, 3).
2. Rentgenodiagnostyka:
- Zdjęcia rentgenowskie – jak wcześniej wspomniano, zdjęcia rentgenowskie nie zawsze pozwalają na wykrycie niuansów budowy anatomicznej korzeni i kanałów. Przed podjęciem leczenia kanałowego należy jednak koniecznie zlecić wykonanie zdjęcia zębowego. Jeśli istnieje podejrzenie obecności kanału dodatkowego, to w niektórych sytuacjach można go uwidocznić dzięki wykonaniu drugiego zdjęcia tego samego zęba, ale w innej projekcji. Przesunięcie tubusu lampy rentgenowskiej o kilka stopni może odkryć przed endodontą nietypowo zlokalizowany kanał czy nawet „nadliczbowy”/rzadziej występujący korzeń. Należy przy tym pamiętać, że przed leczeniem kanałowym zaleca się wykonanie zdjęcia zębowego, a nie pantomograficznego. Według wytycznych Europejskiego Towarzystwa Endodontycznego na radiogramie należy uwidocznić cały kanał (kanały) oraz 3‑4 mm okolicy okołowierzchołkowej (3, 4, 5). Podczas radiologicznej oceny wewnętrznej anatomii zęba warto zwrócić uwagę na zjawisko „zanikania” światła kanału korzeniowego (ryc. 3, 4). Najczęściej nie jest to obliteracja, ale fakt podziału kanału na dwa, trzy lub nawet więcej węższych kanałów (4, 5).
Ryc. 3. Zdjęcie rentgenowskie zęba 44 przed leczeniem. Zanikanie światła kanału korzeniowego może świadczyć o rozdzielaniu się kanału.
Źródło: Olczak K, Pawlicka H. Zastosowanie rentgenodiagnostyki w endodoncji. Mag Stomatol. 2015; 7-8: 32.
Ryc. 4. Zdjęcie rentgenowskie zęba 44 uwidacznia prawidłowe wypełnienie kanałów.
Źródło: Olczak K, Pawlicka H. Zastosowanie rentgenodiagnostyki w endodoncji. Mag Stomatol. 2015; 7-8: 32.
– Obrazowanie 3D, czyli tomografia – w endodoncji najczęściej wykorzystuje się tomografię komputerową wiązki stożkowej (cone bean computed tomography – CBCT) o tak zwanym małym polu obrazowania. Dzięki temu można uzyskać wyraźne, szczegółowe skany zęba przy stosunkowo małej dawce promieniowania i zachować zasadę ALARA (as low as reasonably achievable) dotyczącą ochrony radiologicznej. Według tej zasady dawka promieniowania musi być utrzymana na możliwie najniższym poziomie, w taki jednak sposób, aby nie ograniczać możliwości diagnostycznych w trakcie leczenia (6). Dzięki temu, że na skanach tomografii komputerowej uzyskujemy wirtualne przekroje w płaszczyźnie czołowej, strzałkowej i osiowej można dokładnie prześledzić budowę i ewentualne krzywizny kanału. Tomogramy pozwalają również wykryć kanały dodatkowe i znaleźć przyczyny ewentualnych niepowodzeń pierwotnego leczenia kanałowego (ryc. 5‑8). Gopikrishna i wsp. dzięki zastosowaniu tomografii komputerowej odkryli nietypową budowę zęba trzonowego górnego z dwoma kanałami podniebiennymi i tylko jednym kanałem policzkowym (7). W innej publikacji opisano przypadek pierwszego zęba trzonowego szczęki z pięcioma kanałami, w tym dwoma kanałami podniebiennymi (8). W badaniu Huumonen i wsp. dzięki wykorzystaniu tomografii stwierdzono obecność kanału dodatkowego (MB2) w 30 z 39 ocenianych zębów trzonowych szczęki. Jednocześnie zaobserwowano, że aż 27 kanałów dodatkowych nie zostało wykrytych, co spowodowało powstanie zmian zapalnych w tkankach okołowierzchołkowych w przypadku 22 z 27 nieleczonych kanałów (9).
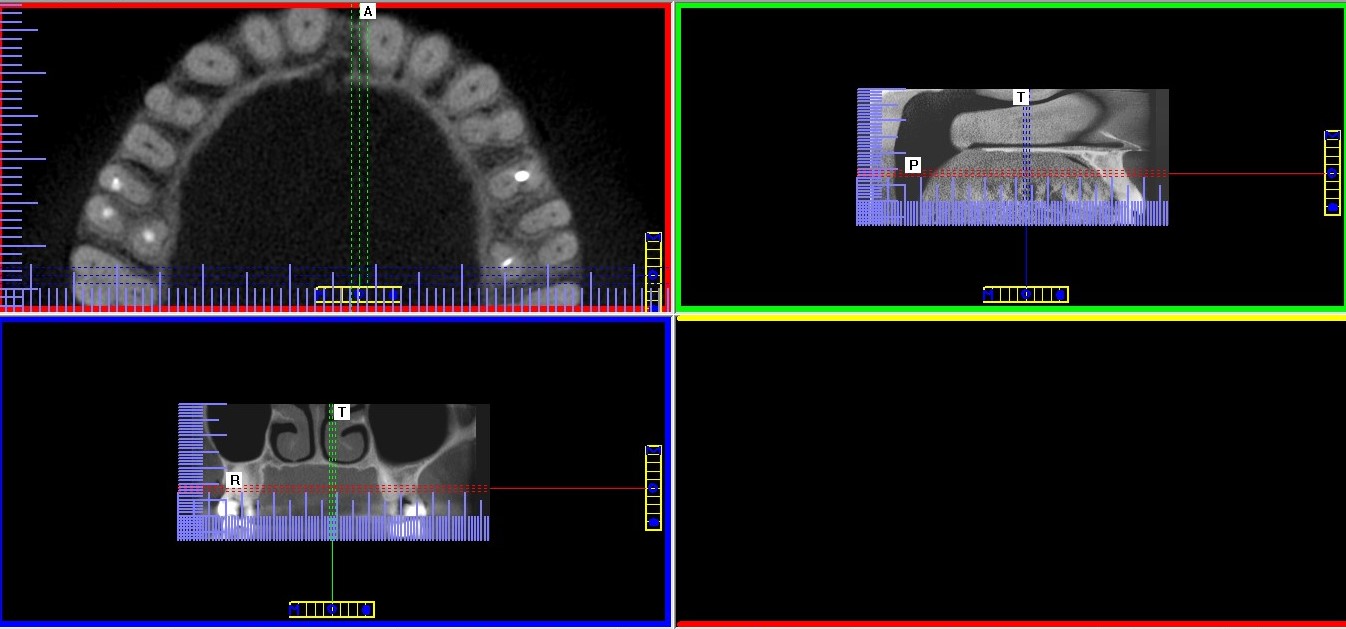
Ryc. 5. Tomogram szczęki. Widoczny poprzeczny, „wirtualny” przekrój przez korzeń zęba 25 w około połowie jego długości: nieleczony kanał podniebienny, kanał policzkowy wypełniony.
Źródło: Olczak K. Wykorzystanie tomografii wolumetrycznej podczas ponownego leczenia kanałowego drugiego zęba przedtrzonowego szczęki. Mag Stomatol. 2019; 9: 23.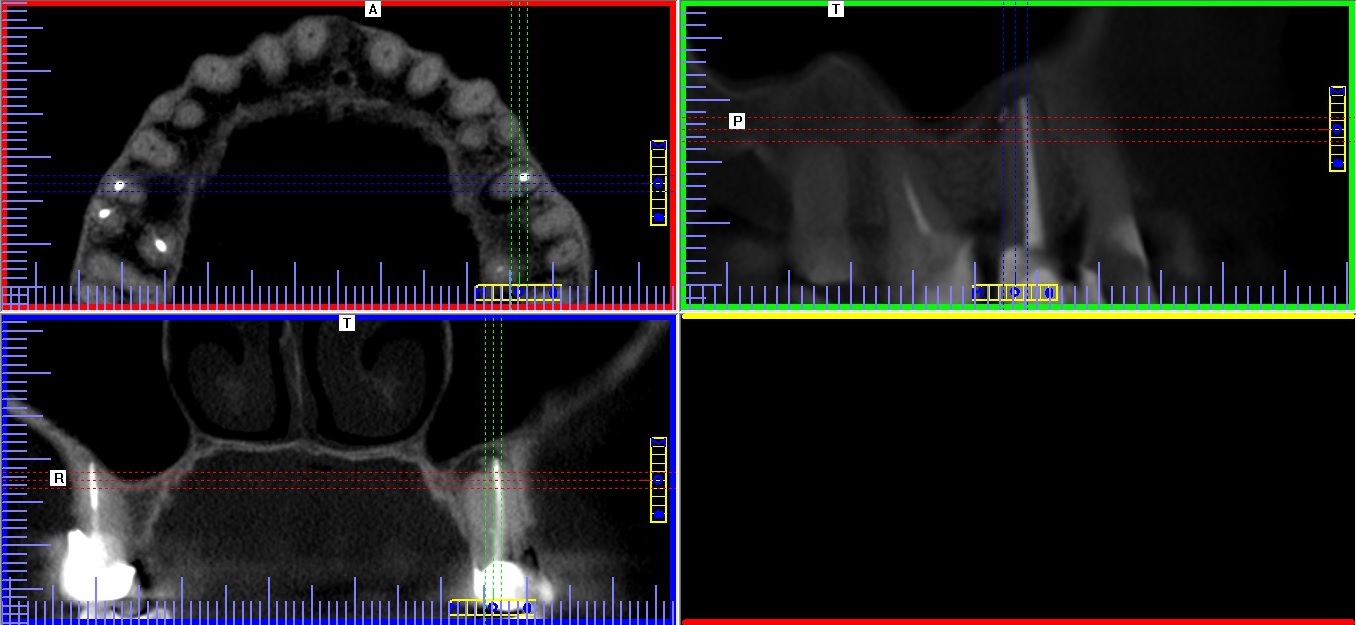
Ryc. 6. Tomogram szczęki. Widoczne „wirtualne” przekroje przez korzeń zęba 25 w trzech płaszczyznach, widoczne zmiany zapalne w tkankach okołowierzchołkowych i niewielka ilość uszczelniacza poza wierzchołkiem.
Źródło: Olczak K. Wykorzystanie tomografii wolumetrycznej podczas ponownego leczenia kanałowego drugiego zęba przedtrzonowego szczęki. Mag Stomatol. 2019; 9: 23.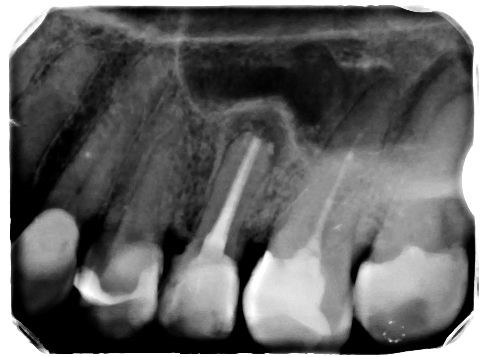
Ryc. 7. Zdjęcie rentgenowskie zęba 25 wykonane bezpośrednio po wykonaniu drugiego powtórnego leczenia kanałowego.
Źródło: Olczak K. Wykorzystanie tomografii wolumetrycznej podczas ponownego leczenia kanałowego drugiego zęba przedtrzonowego szczęki. Mag Stomatol. 2019; 9: 24.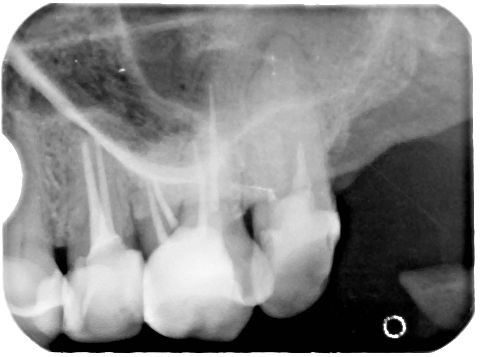
Ryc. 8. Zdjęcie rentgenowskie zęba 25 wykonane 2 lata po wykonaniu drugiego powtórnego leczenia kanałowego.
Źródło: Olczak K. Wykorzystanie tomografii wolumetrycznej podczas ponownego leczenia kanałowego drugiego zęba przedtrzonowego szczęki. Mag Stomatol. 2019; 9: 24.
3. Mikroskop zabiegowy – w trakcie leczenia endodontycznego szczególnie skomplikowanych przypadków wskazana jest praca przy wykorzystaniu mikroskopu zabiegowego. Dzięki zastosowaniu powiększenia mikroskopu można też szybciej odnaleźć wszystkie ujścia kanałowe. Oko człowieka w odległości tak zwanego dobrego widzenia zauważa obiekt maksymalnie wielkości 70 mikrometrów. Tymczasem opracowane ujście kanałowe ma wielkość około 1 mm2, a opracowywany kanał około 500 mikrometrów (w zależności od oryginalnej wielkości i techniki preparacji) (10). Zastosowanie powiększenia pozwala na bardziej precyzyjną i przewidywalną pracę narzędziami oraz pomaga odróżnić tkanki, które powinny zostać usunięte z jamy zęba, od tych, które należy zachować.
4. Odpowiednia technika pracy oraz instrumentarium – aby uniknąć niepowodzeń w trakcie opracowania kanałów, szczególnie tych o trudniejszej anatomii, należy stosować odpowiednie instrumentarium oraz techniki przeznaczone do opracowania kanałów zakrzywionych. Szczególnie uważnie należy wypreparować poszerzenie ułatwiające i opracować koronową część kanałów korzeniowych. Poszerzenie koronowej i środkowej części kanału w bezpieczny sposób „wyprostowuje” kanał, przygotowując go do wprowadzenia kolejnych narzędzi na coraz większą długość. Opisaną wyżej czynność wstępnego opracowania „górnej części kanału” nazywa się terminem „preflaring”. Dodatkową korzyścią wynikającą z wykonania go jest stworzenie lepszych warunków do penetracji środków płuczących. Narzędzia powinny być wprowadzane do kanału w możliwie prostej linii, ale przy zachowaniu odpowiedniej ilości tkanek twardych zęba, tak aby go nadmiernie nie osłabić. Zaleca się stosować zabieg apical patency, utrzymując tym samym drożność kanału na całej długości roboczej (11). Przed ostatecznym opracowaniem kanałów należy stworzyć tak zwaną gładką ścieżkę (inaczej „gładka droga”, glide path). To wstępne opracowanie ścian kanału, a jego celem jest zlikwidowanie/zminimalizowanie nierówności obecnych na wewnętrznej powierzchni kanału. Warto również pamiętać o tak zwanym antykrzywiznowym opracowaniu kanałów korzeniowych, oszczędzającym zębinę tak zwanej strefy zagrożenia. Do ostatecznego opracowania kanałów zakrzywionych często polecane są pilniki wykonane ze stopu niklowo‑tytanowego (12, 13).
II. Obliteracje
Leczenie zębów, w których doszło do obliteracji (pulp canal obliteration – PCO) jest jednym z trudniejszych zabiegów w endodoncji. Należy przy tym pamiętać, że samo stwierdzenie obliteracji nie zawsze jest wskazaniem do leczenia kanałowego, a już tym bardziej nie jest bezwzględnym wskazaniem do usunięcia zęba. Warto tu pamiętać o badaniach, w których martwicę lub zmiany zapalne w tkankach okołowierzchołkowych stwierdzono w niewielkim odsetku zębów z PCO (około 13‑30% badanych zębów) (14). Stwierdzając fakt obliteracji i kwalifikując ząb do leczenia, należy rozpatrzyć, czy jest to obliteracja częściowa, czy całkowita oraz jaki jest stan tkanek okołowierzchołkowych oraz potrzeby odbudowy czy zmiany estetyki zęba. W przypadku obliteracji częściowej światło kanału staje się znacznie zmniejszone, ale nadal zachowane. W obliteracji całkowitej jama zęba jest „zamknięta” twardą, zmineralizowaną tkanką. Szczególnym przypadkiem obliteracji są zębiniaki, czyli tak zwane kamienie zębowe (pulp stones). Ze względu na strukturę wyróżnia się zębiniaki prawdziwe i rzekome.
Drugi podział zębiniaków uwzględnia ich położenie w stosunku do ścian jamy zęba. I tak wyróżnia się:
- zębiniaki „wolne” – nieprzylegające do zębiny, a w całości otoczone przez miazgę zęba,
- zębiniaki śródzębinowe – całkowicie otoczone przez zębinę,
- zębiniaki przyścienne – częściowo zrośnięte z wewnętrzną ścianą komory/korzenia zęba (15).
W przypadku konieczności leczenia zębów, w których stwierdzono obliterację, niezbędne jest wykorzystanie powiększenia w postaci mikroskopu zabiegowego. Niezwykle pomocne są także urządzenie ultradźwiękowe. Oczywiście konieczna staje się wiedza na temat umiejscowienia ujść kanałów w zobliterowanych jamach zębów.
W trakcie lokalizacji kanałów w zębach trzonowych dolnych pomocne jest na przykład wykorzystanie zasad „symetryczności” (sformułował je Ove A. Peters) (2, 16). Według tej reguły:
- ujścia kanałów korzeniowych znajdują się w tej samej odległości od linii przebiegającej centralnie przez dno komory w kierunku bliższo‑dalszym,
- ujścia kanałów leżą na linii, która jest prostopadła do linii przebiegającej centralnie przez dno komory w kierunku bliższo‑dalszym.
W przypadku leczenia zobliterowanych zębów siecznych dopuszcza się z kolei trepanację przez brzeg sieczny, zamiast na powierzchni podniebiennej. Takie postępowanie ułatwia odnalezienie światła kanału, a narzędzie wprowadzane jest niemal od początku w linii prostej, co zmniejsza ryzyko powikłań. W trakcie trepanacji i wstępnej preparacji jamy zęba należy również pamiętać, że dno komory zęba jest położone na poziomie połączenia szkliwno‑cementowego (cemento‑enamel junction – CEJ). To miejsce, w którym często znajdują się „szczęki” klamry od koferdamu, pełniąc tym samym punkt orientacyjny dla operatora. Kolejną wskazówką ułatwiającą odnalezienie światła kanału staje się fakt, że na poziomie CEJ komora jest położona centralnie w stosunku do struktur zęba (16, 17).
W tym miejscu należy zaznaczyć, że większość procedur endodontycznych powinna być przeprowadzona w osłonie koferdamu. Jednak trepanacja zębów zobliterowanych jest na tyle trudnym przedsięwzięciem, że w wyjątkowych sytuacjach można odstąpić od założenia koferdamu na etapie poszukiwania światła „zarośniętego” kanału. Brak osłony na zębie może w tym przypadku pomóc lekarzowi w lepszym zorientowaniu się w ułożeniu zęba w stosunku do wyrostka zębodołowego oraz sąsiednich struktur anatomicznych. Trzeba jednak zauważyć, że jest to wyjątek od reguły, a nie przyzwolenie na pracę bez koferdamu (18).
Zalety pracy w koferdamie to między innymi:
- ochrona błony śluzowej jamy ustnej przed środkami używanymi podczas leczenia kanałowego,
- ochrona pacjenta przed aspiracją/ połknięciem ciał obcych, na przykład pilnika endodontycznego,
- zabezpieczenie sąsiednich struktur anatomicznych przed zranieniem wiertłem,
- ochrona zęba przed dostępem śliny,
- poprawa widoczności pola zabiegowego (odsunięcie policzka, języka),
- większy komfort pracy lekarza,
- skrócenie czasu zabiegu.
III. Zmiany zapalne w tkankach okołowierzchołkowych
Sukces zabiegów endodontycznych w przypadku leczenia pierwotnego jest oceniany na około 83%, obecność zmian zapalnych w tkankach okołowierzchołkowych zmniejsza sukces terapeutyczny o około 10% (19). Jednak z całą stanowczością należy podkreślić, że zmiany zapalne w tkankach okołowierzchołkowych, również te o charakterze przewlekłym, można skutecznie leczyć endodontycznie. Całkowite wygojenie tkanek okołowierzchołkowych następuje wtedy, gdy utracona kość zostaje zastąpiona przez nową tkankę kostną, a zresorbowany cement korzeniowy i zębina przez cement korzeniowy. Proces naprawczy kończy się, gdy odtworzy się więzadło ozębnowe. W niektórych przypadkach dochodzi do uformowania się blizny wokół wierzchołka zęba, widocznej na zdjęciu rentgenowskim/wykonanym metodą radiowizjografii jako przejaśnienie. Takie zęby należy okresowo kontrolować i uznać za wyleczone, jeśli powstała przestrzeń nie ulega zmianom, a ząb nie powoduje dolegliwości.
Jeszcze w stosunkowo niedalekiej przeszłości pokutowało wśród pacjentów (i niestety również wśród niektórych lekarzy dentystów) przekonanie, że zęby będące przyczyną stanów ropnych należy usunąć. Tymczasem można te zmiany skutecznie leczyć, a aktywny wysięk opanować czasami zaledwie w trakcie kilku dni (ryc. 9‑11). Dopiero w przypadku niepowodzenia terapii zachowawczej należy rozpatrzyć zastosowanie zabiegu endodontyczno‑chirurgicznego lub w skrajnych przypadkach usunięcie zęba. W wielu przypadkach można też przeprowadzić leczenie jednowizytowe, nawet jeśli występują przewlekłe zmiany zapalne w tkankach okołowierzchołkowych (20‑23). Gdy leczenie na jednej wizycie jest niemożliwe, najczęściej zaleca się stosowanie opatrunku na bazie wodorotlenku wapnia. Działanie lecznicze preparatów wodorotlenkowo‑wapniowych jest związane z ich wysokim pH oraz z uwalnianiem jonów wapniowych i hydroksylowych (21, 23). Jony hydroksylowe powodują obniżenie ciśnienia tlenu i wzrost pH w tkankach zmienionych zapalnie. Jony wapniowe stymulują fosfatazę zasadową do wytwarzania zębiny i naprawy kości oraz wpływają na miejscowe reakcje immunologiczne. Niskie ciśnienie i alkaliczne środowisko sprzyjają procesom mineralizacji naprawy. Bakteriobójcze działanie wodorotlenku wapnia polega na niszczeniu cytoplazmatycznej błony komórek bakteryjnych oraz destrukcji struktur białkowych i DNA (23).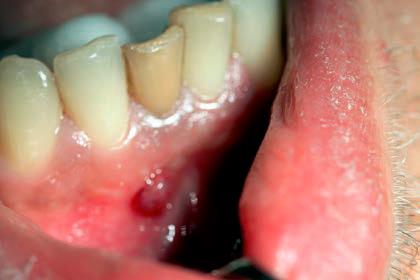
Ryc. 9. Przetoka czynna w przedsionku jamy ustnej, zlokalizowana w okolicy zębów 41-42.
Źródło: Olczak K, Pawlicka H. Zastosowanie rentgenodiagnostyki w endodoncji. Mag Stomatol. 2019; 9: 30.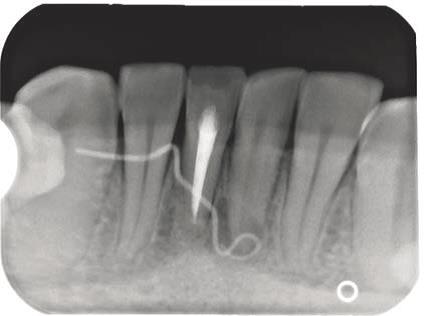
Ryc. 10. Zdjęcie rentgenowskie zęba 31 oraz umieszczonego w przetoce ćwieka gutaperkowego.
Źródło: Olczak K, Pawlicka H. Zastosowanie rentgenodiagnostyki w endodoncji. Mag Stomatol. 2019; 9: 30.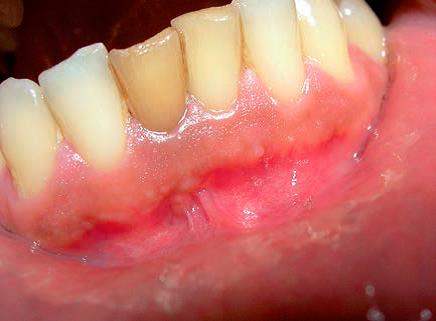
Ryc. 11. Zastosowano antyseptyczne leczenie kanałowe zęba 31. Po tygodniu przetoka uległa wygojeniu.
Źródło: Olczak K, Pawlicka H. Zastosowanie rentgenodiagnostyki w endodoncji. Mag Stomatol. 2019; 9: 30.
W przypadku konieczności zastosowania terapii wieloseansowej trzeba zwrócić uwagę, aby niepotrzebnie nie przedłużać utrzymywania w kanale wkładek antyseptycznych. Obok niewątpliwych zalet wodorotlenku wapnia należy pamiętać o jego destrukcyjnym wpływie na twardość zębiny podczas długotrwałego stosowania. Stąd też preparaty wodorotlenkowo‑wapniowe nie powinny być zakładane do kanału na czas dłuższy niż 14 dni. Po tym okresie znacznie spada również działanie bakteriobójcze preparatu (24).
IV. Złamane narzędzie kanałowe
Złamane narzędzia są jednym z powikłań, które mogą wystąpić podczas leczenia kanałowego. Dzięki zastosowaniu odpowiedniego instrumentarium można jednak w wielu przypadkach usunąć złamany fragment narzędzia z kanału i doprowadzić do ostatecznego sukcesu terapii endodontycznej (ryc. 12‑14). Gdy narzędzia nie uda się usunąć, można spróbować wykonać zabieg jego obejścia, tak zwany bypass, a następnie szczelnie wypełnić kanał korzeniowy. Podczas całej procedury opracowania należy obficie płukać kanał, najlepiej stosując również aktywację za pomocą urządzeń dźwiękowych lub ultradźwiękowych. Jeśli do złamania narzędzia doszło jakiś czas temu, kanał jest prawidłowo wypełniony, a ząb asymptomatyczny i nie wymaga nowej odbudowy, można wstrzymać się od ingerencji stomatologicznej, ale koniecznie obserwować ząb zarówno w badaniu klinicznym, jak i radiologicznym. Sam fakt obecności złamanego narzędzia w jamie zęba nie kwalifikuje go od razu do powtórnego leczenia kanałowego, a już na pewno nie do ekstrakcji.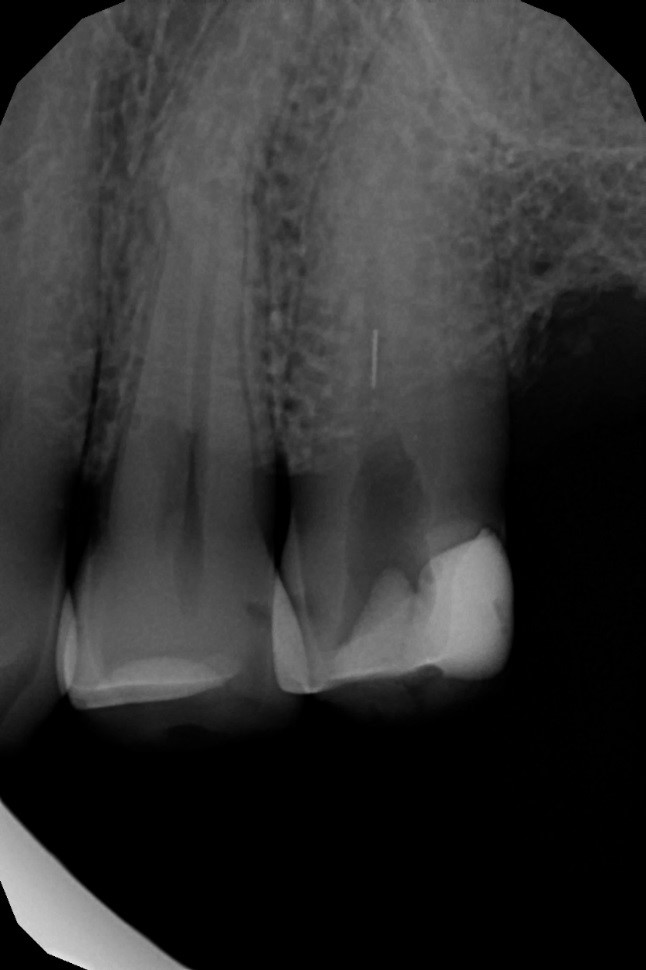
Ryc. 12. Zdjęcie rentgenowskie zęba 25 wykonane przed podjęciem leczenia w specjalistycznej poradni endodontycznej – widoczne złamane narzędzie w kanale korzeniowym.
Źródło: Olczak K. Złamane narzędzia kanałowe – powikłanie w endodoncji, z którym można sobie poradzić. Mag Stomatol. 2019; 9: 13.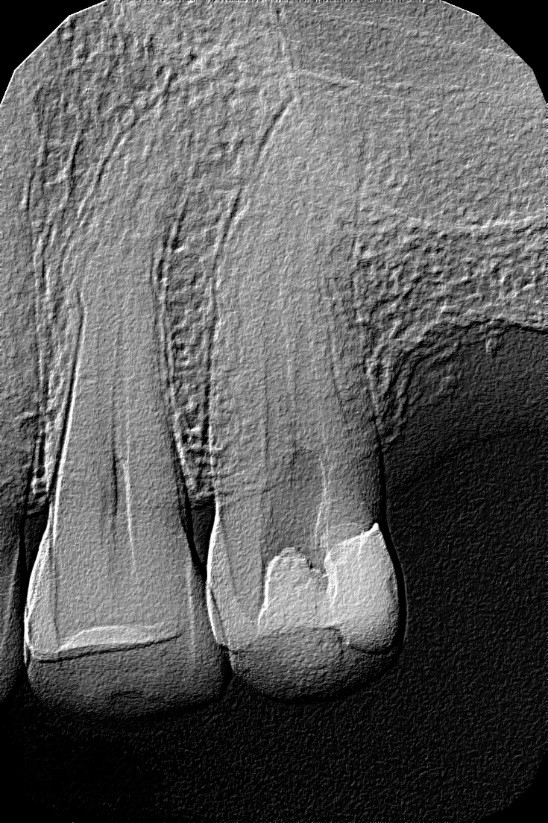
Ryc. 13. Zdjęcie rentgenowskie zęba 25 wykonane po usunięciu narzędzia.
Źródło: Olczak K. Złamane narzędzia kanałowe – powikłanie w endodoncji, z którym można sobie poradzić. Mag Stomatol. 2019; 12: 13.
Ryc. 14. Zdjęcie rentgenowskie zęba 25 wykonane po wypełnieniu kanałów korzeniowych.
Źródło: Olczak K. Złamane narzędzia kanałowe – powikłanie w endodoncji, z którym można sobie poradzić. Mag Stomatol. 2019; 9: 13.
Oczywiście decyzja co do przyszłości zęba ze złamanym narzędziem jest uzależniona od:
- momentu, w którym doszło do złamania narzędzia,
- jakości wypełnienia kanału,
- stanu tkanek okołowierzchołkowych,
- ogólnego zdrowia pacjenta,
- całościowego planu leczenia (25, 26).
V. Perforacje
Perforacja to przerwanie ciągłych tkanek zęba, czego następstwem jest połączenie jamy zęba z ozębną lub jamą ustną. Perforacje mogą powstać na przykład w wyniku procesów patologicznych toczących się w obrębie korony i/lub korzenia zęba, na przykład próchnicy czy resorpcji. Niestety bardzo często perforacje są wytworzone na skutek błędów jatrogennych, na przykład podczas poszukiwania ujść kanałów czy preparacji pod wkład koronowo‑korzeniowy. To, czy ząb z perforacją będzie mógł być zachowany, czy należy go usunąć, zależy przede wszystkim od rozległości perforacji, jej umiejscowienia oraz możliwości i czasu rozpoczęcia leczenia.
Obecnie dostępne materiały bioceramiczne, takie jak preparaty typu MTA (Mineral Trioxide Aggregate) czy syntetyczna bioceramika (na przykład Biodentine), pozwalają na skuteczne zaopatrzenie perforacji. Jeśli jest taka możliwość, perforacja powinna być zaopatrzona tuż po jej powstaniu. Jednak nawet starsze perforacje – w odpowiedni sposób oczyszczone i zaopatrzone – dobrze rokują. Lepsze wyniki leczenia można osiągnąć, gdy perforacje są małe (poniżej 2 mm) oraz nie mają połączenia z przyzębiem brzeżnym (27).
VI. Złamania korony/korzenia, pęknięcia korzenia
Niestety pęknięcie korzenia to jedno z najgorszych rozpoznań, ponieważ nie mamy obecnie złotego środka do „sklejenia” korzenia. Tutaj endodoncja pozostaje bezradna. W przypadku zębów wielokorzeniowych można w niektórych sytuacjach wykonać zabieg hemisekcji, ale zęby jednokorzeniowe należy usunąć. I tutaj zastosowanie implantologii staje się pełnoprawne, a tym samym zdecydowanie „wygrywa” ona z endodoncją.
W przypadku złamań korony i/lub korzenia ważne jest ustalenie, czy ząb będzie mógł być odbudowany po zakończeniu leczenia kanałowego. Dzięki zabiegom endochirurgicznym, na przykład przez chirurgiczne wydłużenie korony zęba, możliwości zachowania korzenia zęba są większe. Niestety, gdy linia złamania korzenia przebiega wyjątkowo niekorzystnie i nie pozwala na wykorzystanie zęba do nowej rekonstrukcji, należy ząb usunąć i rozważyć wykonanie implantu. W wątpliwych przypadkach zasadne staje się zasięgnięcie opinii lekarzy innych specjalności i dokładne przybliżenie pacjentowi wad i zalet różnych rozwiązań klinicznych (28).
Podsumowanie
Stomatologia w ostatnim czasie cieszy się rozwojem zarówno nowoczesnych narzędzi diagnostycznych, jak i leczniczych. Lekarze dentyści mają do dyspozycji wiele różnorodnych materiałów, instrumentów, a także możliwość korzystania z dobrodziejstw ogólnodostępnej cyfryzacji i uczestniczenia w bogatej ofercie szkoleń. Stomatolog wyposażony w odpowiedni zasób wiedzy i środków czasami jednak może mieć dylemat co do słuszności podjętych działań. Nie jest tajemnicą, że dany przypadek kliniczny może być rozwiązany na różne sposoby i nie zawsze można przewidzieć konsekwencje (nie) podjętych kroków terapeutycznych czy nawet diagnostycznych. Wszelkie działania powinny być szczegółowo omówione z pacjentem, a na wiele procedur zaleca się uzyskanie jego (to jest pacjenta) pisemnej, świadomej zgody. Biorąc pod uwagę fakt, że współczesna endodoncja oferuje wiele możliwości leczenia zęba, to decyzja o jego usunięciu powinna być podejmowana wyjątkowo ostrożnie. Oczywiście nie jest wskazane „ratowanie” korzeni, które nie mogą być w przyszłości właściwie odbudowane, a ząb nie będzie spełniał swoich funkcji w jamie ustnej. Każda terapia ma swoje ograniczenia. Ważne, aby w porozumieniu z pacjentem wybrać optymalną metodę leczenia.
PIŚMIENNICTWO
- Hülsmann M, Peters OA, Dummer PMH. Mechanical preparation of root canals. Shaping goals, techniques and means. Endod Topics. 2005; 10(1): 30-76.
- Peters OA. Accessing root canal systems. Knowledge base and clinical techniques. ENDO. 2008; 2(2): 87-104.
- Schneider SW. A comparison of canal preparations in straight and curved root canals. Oral Surg Oral Med Oral Pathol. 1971; 32(2): 271-275.
- Nair MK, Nair UP. Digital and advanced imaging in endodontics. A review. J Endod. 2007; 33(1): 1-6.
- Olczak K, Pawlicka H. Zastosowanie rentgenodiagnostyki w endodoncji. Mag Stomatol. 2015; 7-8: 28-36.
- Olczak K. Wykorzystanie tomografii wolumetrycznej podczas ponownego leczenia kanałowego drugiego zęba przedtrzonowego szczęki. Mag Stomatol. 2019; 9: 22-25.
- Gopikrishna V, Reuben J, Kandaswamy D. Endodontic management of a maxillary first molar with two palatal roots and a single fused buccal root diagnosed with spiral computed tomography. A case report. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2008; 105(4): e74-e78.
- Aggarwal V, Singla M, Logani A i wsp. Endodontic management of a maxillary first molar with two palatal canals with the aid of spiral computed tomography. A case report. J Endod. 2009; 35(1): 137-139.
- Huumonen S, Kvist T, Gröndahl K i wsp. Diagnostic value of computed tomography in re-treatment of root fillings in maxillary molars. Int Endod J. 2006; 39(10): 827-833.
- Reis LC, Dias V, Nascimento MA i wsp. Operative microscopy-indispensable resource for the treatment of pulp canal obliteration. A case report. Braz J Dent Trauma. 2009; 1: 3-6.
- Souza RA. The importance of apical patency and cleaning of the apical foramen on root canal preparation. Braz Dent J. 2006; 17(1): 6-9.
- Abou-Rass M, Frank AL, Glick DH. The anticurvature filling method to prepare the curved root canal. J Am Dent Assoc. 1980; 101(5): 792-794.
- Gutmann JL, Gao Y. Alteration in the inherent metallic and surface properties of nickel-titanium root canal instruments to enhance performance, durability and safety. A focused review. Int Endod J. 2012; 45(2): 113-128.
- Oginni AO, Adekoya-Sofowora CA, Kolawole KA. Evaluation of radiographs, clinical signs and symptoms associated with pulp canal obliteration. An aid to treatment decision. Dent Traumatol. 2009; 25(6): 620-625.
- Robertson A, Lundgren T, Andreasen JO i wsp. Pulp calcifications in traumatized primary incisors. A morphological and inductive analysis study. Eur J Oral Sci. 1997; 105(3): 196-206.
- Peters OA. Dostęp do system kanałowego. Podstawy naukowe i procedury kliniczne. Endodoncja.pl. 2008; 3: 134-151.
- Jacobsen I, Kerekes K. Long-term prognosis of traumatized permanent anterior teeth showing calcifying processes in the pulp cavity. Scand J Dent Res. 1977; 85(7): 588-598.
- European Society of Endodontology. Quality guidelines for endodontic treatment. Consensus report of the European Society of Endodontology. Int Endod J. 2006; 39(12): 921-930.
- Kojima K, Inamoto K, Nagamatsu K i wsp. Success rate of endodontic treatment of teeth with vital and nonvital pulps. A meta-analysis. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2004; 97(1): 95-99.
- Bołtacz-Rzepkowska E, Żęcin A. Leczenie dużych zmian w tkankach okołowierzchołkowych. Czas Stomatol. 2005; 58(3): 158-166.
- Łaszkiewicz J, Banaszek K, Piątkowska D i wsp. Ocena możliwości leczenia zachowawczego dużych zmian okołowierzchołkowych na podstawie doświadczeń własnych. Czas Stomatol. 1998; 51(3): 167-173.
- Paredes-Vieyra J, Enriquez FJ. Success rate of single- versus two-visit root canal treatment of teeth with apical periodontitis. A randomized controlled trial. J Endod. 2012; 38(9): 1164-1169.
- Ghose LJ, Baghdady VS, Hikmat YM. Apexification of immature apices of pulpless permanent anterior teeth with calcium hydroxide. J Endod. 1987; 13(6): 285-290.
- Çalişkan MK. Prognosis of large cyst-like periapical lesions following nonsurgical root canal treatment. A clinical review. Int Endod J. 2004; 37(6): 408-416.
- Olczak K. Złamane narzędzia kanałowe – powikłanie w endodoncji, z którym można sobie poradzić. Mag Stomatol. 2019; 12: 12-17.
- Madarati AA, Hunter MJ, Dummer PMH. Management of intracanal separated instruments. J Endod. 2013; 39(5): 569-581.
- Estrela C, Decurcio DA, Rossi-Fedele G i wsp. Root perforations. A review of diagnosis, prognosis and materials. Braz Oral Res. 2018; 32(Suppl. 1): e73.
- Khasnis SA, Kidiyoor KH, Patil AB i wsp. Vertical root fractures and their management. J Conserv Dent. 2014; 17(2): 103-110.